Pain in Motion
W czwartek 18 stycznia przeglądałem gazetę i w nagłówku najnowszego newsa sportowego czytałem: „kariera piłkarska kończy się po wstrząśnieniu mózgu: zabrakło 'dobrych wskazówek'”. Holenderska piłkarka dostała piłką w głowę i nie wiedziała, że ta piłka na zawsze zmieni jej życie. W 2008 roku doznała zarówno wstrząśnienia mózgu, jak i urazu biczowego. Kontynuowała jednak grę, ale po kilku dniach dolegliwości nie ustąpiły. W klubie zaalarmowała swojego trenera i sztab medyczny. Okazało się, że za późno. Nie wyzdrowiała zgodnie z oczekiwaniami, co zmusiło ją do pogrzebania marzeń i zakończenia kariery.
Zarówno wstrząśnienie mózgu, jak i uraz biczowy są istotną przyczyną zachorowalności, a wiele osób, które przeżyły, boryka się z utrzymującymi się trudnościami przez wiele lat po urazie. W większości przypadków pełnego powrotu do zdrowia można się spodziewać w ciągu 3 miesięcy od wstrząśnienia mózgu/urazu biczowego. Jednak nie wszyscy pacjenci doświadczają tak szybkiego powrotu do zdrowia. Do 15% pacjentów, u których zdiagnozowano wstrząśnienie mózgu i do 50% pacjentów, u których zdiagnozowano uraz biczowy, nadal doświadcza uporczywych, upośledzających objawów (Marshall i in., 2015 ; De Kooning i in., 2015). Na tempo i zakres powrotu do zdrowia wpływa szereg czynników, takich jak mechanizm i miejsce pierwotnego urazu. Sterling 2014 przedstawił czynniki prognostyczne wykazujące spójne dowody na słabe zdrowienie po urazie typu whiplash. W obu urazach prawidłowa diagnoza jest krytycznym krokiem w skutecznym postępowaniu prowadzącym do poprawy wyników i zmniejszenia potencjalnego opóźnienia w powrocie do zdrowia. Jednak diagnoza tych urazów jest często trudna dla lekarza i frustrująca dla pacjenta.
W tym wpisie na blogu dokonałem porównania zespołu pourazowego (PCS) i zaburzeń związanych z uderzeniem bicza (WAD), próbując odpowiedzieć na pytanie, które przyszło mi do głowy: „Czy dla lekarza praktyka jest jasne, w jaki sposób przeprowadzić prawidłową diagnozę PCS i WAD?”

Przed podjęciem nawet próby znalezienia odpowiedzi na to pytanie, zadałem sobie inne pytanie. Czy istnieje już jasna definicja PCS i WAD?
Wokół definicji PCS jest wiele zamieszania. W wytycznych Ontario Neurotrauma Foundation Guideline for Concussion/Mild Traumatic Brain Injury & Persistent Symptoms (2nd edition, 2008) stwierdzono: „Tak jak istnieje zamieszanie wokół definicji łagodnego urazowego uszkodzenia mózgu, tak samo jest w przypadku definicji PCS”. Podczas gdy Voormolen i wsp. w 2018 r. stwierdzili: „Zdefiniowanie PCS stanowi wyzwanie, ponieważ nie ma konsensusu w odniesieniu do kryteriów diagnozy. Najczęściej stosowanymi kryteriami rozpoznania są te określone w Międzynarodowej Klasyfikacji Chorób (ICD-10) oraz w Diagnostic and Statistical Manual of Mental Disorders (DSM-IV).”
PCS jest najlepiej zdefiniowane jako: utrzymywanie się trzech lub więcej objawów przez 4 tygodnie (ICD-10), lub 3 miesiące (Diagnostic and Statistical Manual of Mental Disorders – DSM IV), po wstrząśnieniu mózgu – łagodnej formie urazowego uszkodzenia mózgu.
Kryteria diagnostyczne PCS proponowane przez ICD-10:
- Historia urazu głowy z utratą przytomności poprzedzającą wystąpienie objawów o maksymalnie 4 tygodnie.
- Objawy w 3 lub więcej z następujących kategorii objawów
- Ból głowy, zawroty głowy, złe samopoczucie, zmęczenie, nietolerancja hałasu
- Drażliwość, depresja, lęk, chwiejność emocjonalna
- Subiektywna koncentracja, pamięć, lub trudności intelektualne bez neuropsychologicznych dowodów wyraźnego upośledzenia
- Bezsenność
- Zmniejszona nietolerancja alkoholu
- Zaabsorbowanie powyższymi objawami i obawa przed uszkodzeniem mózgu z hipochondrycznym niepokojem i przyjęciem roli chorego
Czy definicja WAD jest bardziej jasna niż definicja PCS?
Grupa zadaniowa z Quebecu opracowała zalecenia dotyczące klasyfikacji i leczenia WAD, które wykorzystano do opracowania przewodnika postępowania w przypadku whiplash 1995. W tym przewodniku Spitzer i współpracownicy, 1995 zdefiniowali uraz biczowy jako: urazy kości lub tkanek miękkich wynikające z uderzenia w tył lub w bok, głównie w wypadkach samochodowych, oraz z innych nieszczęśliwych wypadków w wyniku przyspieszenia i opóźnienia mechanizmu przeniesienia energii na szyję. Uderzenie to może prowadzić do różnych objawów klinicznych określanych jako WAD. W tym przypadku, uważam, że można bezpiecznie powiedzieć, że nadal brakuje jednoznacznej definicji dla WAD.
Diagnostyka PCS vs WAD
Fakt, że zdefiniowanie PCS i WAD jest wyzwaniem, sprawia, że również diagnostyka jest trudna. Ponadto istnieje wiele kontrowersji dotyczących rozpoznania PCS i WAD z powodu 1) dużego zróżnicowania liczby pacjentów zgłaszających uraz, 2) niemożności znalezienia w wielu przypadkach solidnych dowodów diagnostycznych urazu oraz 3) badań badających PCS i WAD, w których odnotowano znaczne nakładanie się objawów z innymi rozpoznaniami, które mogą być konsekwencją traumatycznego doświadczenia, na przykład zespołu stresu pourazowego i pourazowego bólu głowy. Pacjenci z WAD zgłaszali oznaki i objawy, które wydają się uderzająco podobne do tych doświadczanych w PCS, z wyjątkiem kilku kluczowych różnic (tj. objawów radikularnych) (Tabela 1).
Tutaj but się uszczypnie. Zarówno diagnostyka PCS, jak i WAD niewiele się zmieniła w ostatnim czasie i pozostaje raczej kliniczna (Sterling 2014). Rozpoznanie WAD stawiane jest na podstawie mechanizmu urazu i objawów zgłaszanych przez pacjenta – ból szyi i objawy pokrewne po zdarzeniu traumatycznym, najczęściej kolizji drogowej. Rozpoznanie PCS opiera się na konstelacji objawów powszechnie doświadczanych po łagodnym urazowym uszkodzeniu mózgu. Nie ma specyficznych testów neuropsychologicznych, które mogą zdiagnozować PCS lub WAD (Marshall i wsp., 2015 ; Rodriquez i wsp., 2004). Również w przypadku WAD aktualne wytyczne kliniczne zalecają, aby obrazowanie radiologiczne było wykonywane tylko w celu wykrycia WAD w stopniu IV (tj. złamania lub zwichnięcia) oraz aby klinicyści stosowali się do kanadyjskiej reguły C-Spine lub reguły Nexusa przy podejmowaniu decyzji o skierowaniu pacjenta na badanie radiograficzne (Nikles i wsp., 2017).
W związku z tym praktykom bardzo trudno jest różnicować PCS i WAD oraz przeprowadzić prawidłową diagnostykę. Muszą oni w dużej mierze polegać na zgłaszanych przez pacjentów oznakach i objawach, które, jak wspomniano wcześniej, wykazują znaczne nakładanie się (tab. 1), a nawet są powszechne w prawidłowych populacjach (Iverson & Lange, 2003). Ponadto, badania lekarzy ogólnych w Kanadzie (Ferrari i wsp., 2004) i Australii (Brijnath i wsp., 2016) wykazały, że lekarzom ogólnym często brakuje wiedzy na temat WAD i pewności siebie w diagnozowaniu i leczeniu urazów. Szkolenie i edukacja lekarzy ogólnych może potencjalnie zmniejszyć liczbę niepotrzebnych badań obrazowych w kierunku WAD oraz zoptymalizować diagnostykę i wczesne kierowanie pacjentów zagrożonych opóźnionym powrotem do zdrowia.
Niezależnie od formalnej diagnozy (np. PCS versus WAD), objawy występujące po wstrząśnieniu mózgu/urazie typu „hiplash” mogą potencjalnie powodować ograniczenia i muszą być adresowane w skoordynowany i ukierunkowany sposób w celu wspomagania powrotu do zdrowia. Obowiązkowe jest, aby pomiar bólu i niepełnosprawności był pierwszym krokiem oceny klinicznej ze względu na ich stałą zdolność prognostyczną. W przypadku urazu biczowego zalecane przez wytyczne miary bólu obejmują 11-punktową wizualną skalę analogową lub numeryczną skalę oceny, a zalecaną miarą niepełnosprawności jest wskaźnik Neck Disability Index ze względu na jego właściwości klinimetryczne (Nikles i in., 2017). Jednakże inne miary są również dopuszczalne, a niektóre z nich obejmują Whiplash Disability Questionnaire i Patient Specific Functional Scale (Nikles i in., 2017). Ważnym narzędziem oceny wstrząśnienia mózgu jest Rivermead Concussion Symptoms Questionnaire
Należy również pamiętać, że często występuje wzajemne oddziaływanie objawów, okoliczności społecznych i późniejszego rozwoju powikłań (np. lęk, stres), które mogą komplikować i negatywnie wpływać na powrót do zdrowia. Poszczególne zespoły objawów będą się różnić u poszczególnych pacjentów, co wymaga indywidualnego podejścia do postępowania.
Miej swoje zdanie:
„Czy fizjoterapeuci powinni odgrywać większą rolę w ogólnym planie opieki nad pacjentem z zaburzeniami związanymi z uderzeniem bicza lub zespołem pourazowym? Oznaczałoby to posiadanie wiedzy specjalistycznej w zakresie oceny czynników ryzyka i zrozumienia, kiedy wymagane jest dodatkowe leczenie, takie jak leki i interwencje psychologiczne.”
Głosy: https://goo.gl/X5NpQr
Wyniki: https://goo.gl/3KVK3K
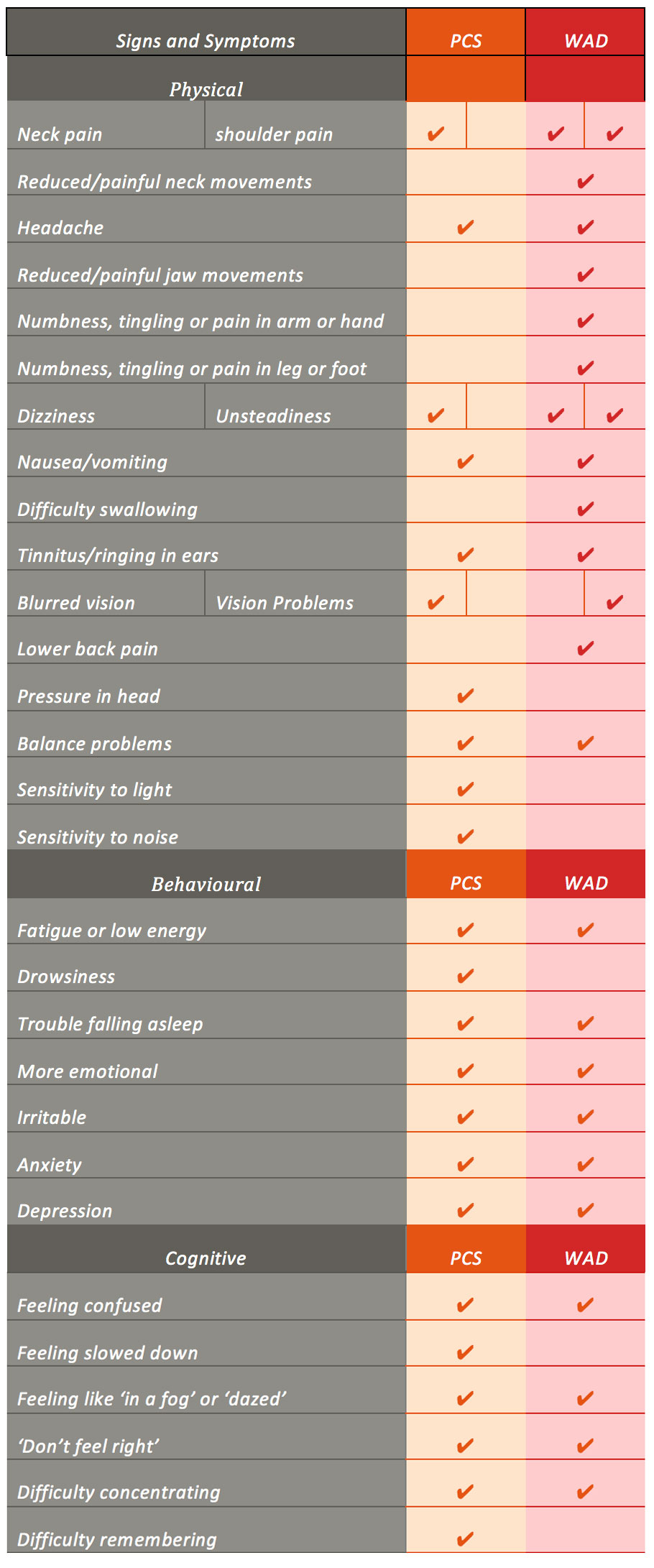
Tabela 1. Porównanie oznak i objawów PCS i WAD. z wyniku objawów po wstrząśnieniu mózgu w Sideline Concussion Assessment Tool wersja 3 (SCAT-3), formularza C WAD Quebec Task Force for Whiplash Associated Disorder (Spitzer i in., 1995) oraz wyników przeglądów systematycznych dotyczących PCS i WAD.
Ward Willaert
Ward Willaert jest pracownikiem naukowym z tytułem doktora na Vrije Universiteit Brussel (Bruksela, Belgia) i Uniwersytecie w Gandawie (Gandawa, Belgia). Jest członkiem grupy badawczej Pain in Motion, a jego badania i zainteresowania kliniczne dotyczą przewlekłego „niewyjaśnionego” bólu, związanych z nim zaburzeń, diagnostyki i leczenia (przewlekłego) bólu. Szczególnie interesuje się zaburzeniami związanymi z uderzeniem bicza i ośrodkowym układem nerwowym.
2018 Pain in Motion
Referencje i dalsza lektura:
Marshall, S. et al. Updated clinical practice guidelines for concussion/mild traumatic brain injury and persistent symptoms. Brain Inj. 29, 688-700 (2015).
https://www.ncbi.nlm.nih.gov/pubmed/25871303
Kooning, M. De et al. Endogenous pain inhibition is unrelated to autonomic responses in acute whiplash-associated disorders. 52, 431-440 (2015).
https://www.ncbi.nlm.nih.gov/pubmed/26348457
Sterling, M. Physiotherapy management of whiplash-associated disorders (WAD). J. Physiother. 60, 5-12 (2014).
https://www.ncbi.nlm.nih.gov/pubmed/24856935
Voormolen, D. C. et al. Divergent Classification Methods of Post-Concussion Syndrome after Mild Traumatic Brain Injury: Prevalence Rates, Risk Factors and Functional Outcome. J. Neurotrauma neu.2017.5257 (2018). doi:10.1089/neu. 2017 .5257
https://www.ncbi.nlm.nih.gov/pubmed/29350085
Bigler ED. Neuropsychologia i neurobiologia kliniczna przetrwałego zespołu po wstrząśnieniu mózgu. 14, 1-22 (2008)
https://www.ncbi.nlm.nih.gov/pubmed/18078527
Spitzer, W. O. et al. Scientific monograph of the Quebec Task Force on Whiplash-Associated Disorders: redefining „whiplash” and its management. Spine (Phila. Pa. 1976). 20, 1S-73S (1995)
https://www.ncbi.nlm.nih.gov/pubmed/7604354
Rodriquez, A. A., Barr, K. P. & Burns, S. P. Whiplash: patofizjologia, diagnoza, leczenie i rokowanie. Muscle Nerve 29, 768-781 (2004).
https://www.ncbi.nlm.nih.gov/pubmed/15170609
Nikles, J., Yelland, M., Bayram, C., Miller, G. & Sterling, M. Management of Whiplash Associated Disorders in Australian general practice. BMC Musculoskelet. Disord. 18, 551 (2017)
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5747169/
Iverson, G. L. & Lange, R. T. Examination of „Postconcussion-Like” Symptoms in a Healthy Sample. Appl. Neuropsychol. 10, 137-144 (2003)
https://www.ncbi.nlm.nih.gov/pubmed/12890639
Ferrari, R. & Russell, A. S. Survey of general practitioner, family physician, and chiropractor’s beliefs regarding the management of acute whiplash patients. Spine (Phila. Pa. 1976). 29, 2173-7 (2004).
https://www.ncbi.nlm.nih.gov/pubmed/15454712
Brijnath, B. et al. General practitioners knowledge and management of whiplash associated disorders and post-traumatic stress disorder : implications for patient care. BMC Fam. Pract. 1-11 (2016).
https://bmcfampract.biomedcentral.com/articles/10.1186/s12875-016-0491-2