Heart Failure in a Patient With Wolff-Parkinson-White Syndrome | Revista Española de Cardiología
Do Redaktora,
41-letni pacjent został skierowany do naszego ośrodka w celu wykonania ablacji dróg dodatkowych (AP) w kontekście zespołu Wolffa-Parkinsona-White’a (WPW). U chorej, która nadal pozostawała bezobjawowa, 9 lat wcześniej podczas rutynowego badania rozpoznano WPW. Trzy lata przed obecnym przyjęciem do szpitala zaczęła zgłaszać krótkie epizody (ryc. 1A). Zarówno badanie echokardiograficzne, jak i rezonans magnetyczny (MRI) wykazały znaczną dyssynchronię wewnątrzkomorową, z wczesną aktywacją przegrody w porównaniu z wolną ścianą i łagodnie obniżoną frakcją wyrzutową (48%).
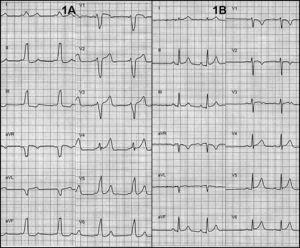
Rycina 1. A: elektrokardiogram wskazywał na preekscytację prawą drogą przednio-przegrodową, co sugerowało klasyczny blok lewej odnogi pęczka Hisa. B: normalizacja elektrokardiogramu po ablacji.
Pacjent po ablacji pozostał bezobjawowy. EKG po ablacji było ściśle prawidłowe (ryc. 1B). W 3 miesiące po ablacji klasa czynnościowa była prawidłowa. Badanie MRI 4 miesiące po ablacji wykazało normalizację frakcji wyrzutowej (63%) i brak asynchronii (ryc. 2).

Ryc. 2. Po lewej: obraz telesystoliczny lewej komory z wyraźnym paradoksalnym przemieszczeniem przegrody międzykomorowej (strzałka) wtórnym do aktywacji przez drogę dodatkową w prawej przegrodzie międzykomorowej. Po prawej: normalizacja frakcji wyrzutowej po ablacji.
Donoszono, że dyssynchronia wewnątrzkomorowa i następcza dysfunkcja skurczowa spowodowana wczesną aktywacją przegrody międzykomorowej u pacjentów z AP prawej komory występują stosunkowo często (nawet u 50% chorych).1 Ponadto w niektórych badaniach prospektywnych podkreślano, że dysfunkcja lewej komory może prowadzić do jej rozrostu w długim okresie.2 Częstość występowania asynchronii i jej progresji do dysfunkcji komory i rozstrzeni mięśnia sercowego może być niedoszacowana u tych chorych, ponieważ zwykle poddaje się ich wczesnej ablacji z powodu obecności kołatania serca wtórnego do napadowego częstoskurczu, a te mogą wystąpić przed wystąpieniem objawów niewydolności serca.1 Z tego powodu sugeruje się, że ablacja AP prawej przegrody powinna być przeprowadzona nawet przed wystąpieniem kołatania serca.3
Rozsądne wydaje się wykluczenie tachykardiomiopatii u tego pacjenta, ponieważ techniki obrazowania nie wykazały rozrostu komór, a krótkie epizody częstoskurczu czynią to rozpoznanie mało prawdopodobnym.
W wielu badaniach wykazano nieprawidłowości w ruchu ścian komór u pacjentów z zespołem WPW.4, 5, 6 Lewostronne szlaki mogą powodować przedwczesny ruch przedniej ściany tylnej, podczas gdy prawostronne przegrodowe AP mogą wykazywać nieprawidłowości ruchu podobne do opisanych u pacjentów z LBBB.
W ostatnim badaniu,3 u pacjentów z prawostronnym przegrodowym AP zaobserwowano znaczące zmniejszenie funkcji skurczowej w porównaniu z pacjentami z prawostronnym lub lewostronnym AP wolnej ściany. W innych seriach potwierdzono, że czynność skurczowa normalizuje się po ablacji lub samoistnym ustąpieniu preekscytacji przez drogę prawoprzegrodową.7
Prezentowany przypadek ilustruje, w jaki sposób preekscytacja komorowa przez prawostronną AP przednio-przegrodową może powodować niewydolność serca wtórną do dysfunkcji lewej komory i asynchronii wewnątrzkomorowej, podobnie jak w przypadku LBBB. Ablacja AP spowodowała poprawę objawów niewydolności serca i normalizację kurczliwości mięśnia sercowego.
.