Pain in Motion
Na quinta-feira, 18 de janeiro, eu estava olhando para o jornal e as últimas notícias de cabeçalho esportivo lido: “A carreira no futebol termina depois da concussão: ‘Faltava uma boa orientação'”. Uma jogadora de futebol feminina holandesa encostou uma bola à cabeça e pouco sabia ela que a bola contra a sua cabeça mudaria a sua vida para sempre. Em 2008, ela sofreu tanto uma concussão quanto uma lesão por chicotada. No entanto, ela continuou a jogar, mas depois de alguns dias as suas reclamações permaneceram. No clube, ela alarmou o seu treinador e a equipe médica. Acontece tarde demais. Ela não se recuperou de acordo com as expectativas, obrigando-a a enterrar seus sonhos e terminar sua carreira.
As lesões por concussão e chicotada são uma causa significativa de morbidade, com muitos sobreviventes lidando com dificuldades persistentes durante anos após a lesão. Na maioria dos casos, a recuperação completa é esperada dentro de 3 meses após a concussão/lesão. No entanto, nem todos os pacientes têm uma recuperação tão rápida. Até 15% dos pacientes diagnosticados com concussão e até 50% dos pacientes diagnosticados com lesão por chicotada continuam a apresentar sintomas incapacitantes persistentes (Marshall et al, 2015 ; De Kooning et al, 2015). Vários fatores influenciam a taxa e a extensão da recuperação, tais como o mecanismo e o ajuste para a lesão inicial. A Sterling 2014 apresentou fatores prognósticos mostrando evidências consistentes de má recuperação após a lesão por chicotada. Em ambas as lesões, um diagnóstico correcto é um passo crítico para uma gestão bem sucedida, levando a melhores resultados e a uma diminuição do potencial atraso na recuperação. Contudo, o diagnóstico destas lesões é muitas vezes difícil para o médico e frustrante para o paciente.
Neste blogue, fiz uma comparação entre a síndrome pós-concussão (SCP) e o distúrbio associado à chicotada (DDA), numa tentativa de responder à pergunta que me veio à cabeça: “Está claro para o praticante, como fazer um diagnóstico correto de SCP e DMS?”

Antes mesmo de tentar encontrar uma resposta para esta pergunta, eu me fiz outra pergunta. Já existe uma definição clara de PCS e WAD?
>
Sobre a definição de PCS há muita confusão. A Ontario Neurotrauma Foundation Guideline for Concussion/Mild Traumatic Brain Injury & Persistent Symptoms (2ª edição, 2008) afirmou: “Assim como há confusão em torno da definição de lesão cerebral traumática leve, este também é o caso com a definição de SCP”. Enquanto Voormolen et al, 2018 afirmaram: “É um desafio definir PCS porque não há consenso em relação aos critérios de diagnóstico. Os critérios mais utilizados para diagnóstico são os especificados na Classificação Internacional de Doenças (CID-10) e no Manual de Diagnóstico e Estatística dos Transtornos Mentais (DSM-IV).”
PCS é melhor definido como: a persistência de três ou mais sintomas durante 4 semanas (CID-10), ou 3 meses (Manual de Diagnóstico e Estatística dos Transtornos Mentais – DSM IV), após uma concussão – uma forma leve de traumatismo cerebral.
Critérios de diagnóstico de PCS como oferecido pelo CID-10:
- Cadeia, tonturas, mal-estar, fadiga, intolerância ao ruído
- Irritabilidade, depressão, ansiedade, capacidade emocional
- Concentração subjetiva, memória, ou dificuldades intelectuais sem evidência neuropsicológica de comprometimento marcado
- Insónia
- Intolerância reduzida ao álcool
- Preocupação com os sintomas acima e medo de dano cerebral com preocupação hipocondríaca e adopção de papel doente
A definição de DMS é mais clara do que a definição de PCS?
A Task Force de Quebec desenvolveu recomendações relativas à classificação e tratamento do DMS, as quais foram utilizadas para desenvolver um guia para o manejo do chicote de 1995. Neste guia Spitzer e colegas, 1995 definiu a lesão por chicotada como: lesões ósseas ou de tecidos moles resultantes de impacto traseiro ou lateral, predominantemente em acidentes de veículos motorizados, e de outros contratempos como resultado de um mecanismo de aceleração-desaceleração da transferência de energia para o pescoço. O impacto pode levar a uma variedade de manifestações clínicas chamadas DMA. Neste caso, acredito ser seguro dizer que ainda falta uma definição inequívoca para WAD.
Diagnóstico de PCS vs WAD
O fato de ser desafiador definir PCS e WAD, faz com que também seja desafiador diagnosticar. Além disso, existem muitas controvérsias em relação ao diagnóstico de SPC e DMA devido 1) à grande variedade no número de pacientes que relatam lesões, 2) à incapacidade, em muitos casos, de encontrar evidências diagnósticas firmes de lesão e 3) aos estudos examinando a SPC e DMA, que relataram sinais e sintomas significativos que se sobrepõem a outros diagnósticos que podem resultar como consequência de uma experiência traumática, por exemplo, transtorno de estresse pós-traumático e dor de cabeça pós-traumática. Pacientes com DMS relataram sinais e sintomas que parecem surpreendentemente semelhantes aos experimentados na SCP, com exceção de algumas diferenças importantes (isto é, sintomas radiculares) (Tabela 1).
É aqui que o sapato belisca. Tanto o diagnóstico da SCP como do DMS mudaram pouco nos últimos tempos e permanecem bastante clínicos (Sterling 2014). O diagnóstico de DMS é feito no mecanismo da lesão e o paciente relatou sintomas – dor no pescoço e sintomas relacionados após um evento traumático, geralmente um acidente de trânsito. O diagnóstico de DMS é baseado em uma constelação de sintomas comumente experimentados após uma lesão cerebral traumática leve. Não existem testes neuropsicológicos específicos que possam diagnosticar a SCP ou DMS (Marshall et al, 2015 ; Rodriquez et al, 2004). Além disso, no caso de DMS, as diretrizes clínicas atuais recomendam que a imagem radiológica deve ser realizada apenas para detectar DMS grau IV (ou seja, fratura ou luxação) e que os clínicos devem aderir à regra canadense C-Spine ou regra Nexus ao tomar a decisão de encaminhar o paciente para exame radiográfico (Nikles et al, 2017).
Hence, é muito difícil para os profissionais diferenciar entre a SCP e DMS e realizar um diagnóstico correto. Eles têm que confiar muito nos sinais e sintomas relatados pelo paciente, que, como mencionado anteriormente, mostram sobreposição significativa (Tabela 1) e são até comuns em populações normais (Iverson & Lange, 2003). Além disso, pesquisas com clínicos gerais no Canadá (Ferrari et al, 2004) e na Austrália (Brijnath et al, 2016) demonstraram que os clínicos gerais muitas vezes não têm conhecimento sobre DMA e confiança no diagnóstico e manejo de lesões. O treinamento e a educação dos médicos de clínica geral tem o potencial de reduzir imagens desnecessárias para DMA e otimizar o diagnóstico e o encaminhamento precoce de pacientes em risco de recuperação tardia.
Independentemente do diagnóstico formal (por exemplo, PCS versus DMA), os sintomas após a lesão por concussão/chicote têm o potencial de causar limitações e precisam ser abordados de forma coordenada e direcionada a fim de ajudar na recuperação. É obrigatório que a dor e a incapacidade sejam medidas como o primeiro passo da avaliação clínica devido à sua consistente capacidade prognóstica. Para a lesão por chicotada, as medidas de dor recomendadas pelas diretrizes incluem a escala visual analógica de 11 pontos ou a escala de classificação numérica, e a medida recomendada de incapacidade é o Neck Disability Index devido às suas propriedades clinimétricas (Nikles et al, 2017). Contudo, outras medidas também são aceitáveis, e algumas incluem o Questionário de Deficiência de Whiplash e a Escala Funcional Específica do Paciente (Nikles et al, 2017). Uma ferramenta de avaliação válida para a concussão é o Questionário de Sintomas de Concussão do Riomead
É também importante notar que existe frequentemente uma interacção de sintomas, circunstâncias sociais e desenvolvimento subsequente de complicações (por exemplo, ansiedade, stress) que podem complicar e influenciar negativamente a recuperação. O grupo particular de sintomas varia entre os pacientes, necessitando de uma abordagem individualizada para o tratamento.
Dê sua opinião:
“Os fisioterapeutas precisam ter um papel maior no plano geral de tratamento do paciente com distúrbio associado ao chicote ou síndrome pós-concussão? Isso significaria, ter experiência na avaliação dos fatores de risco e uma compreensão de quando tratamentos adicionais, como medicação e intervenções psicológicas são necessários”
Vote: https://goo.gl/X5NpQr
Resultados: https://goo.gl/3KVK3K
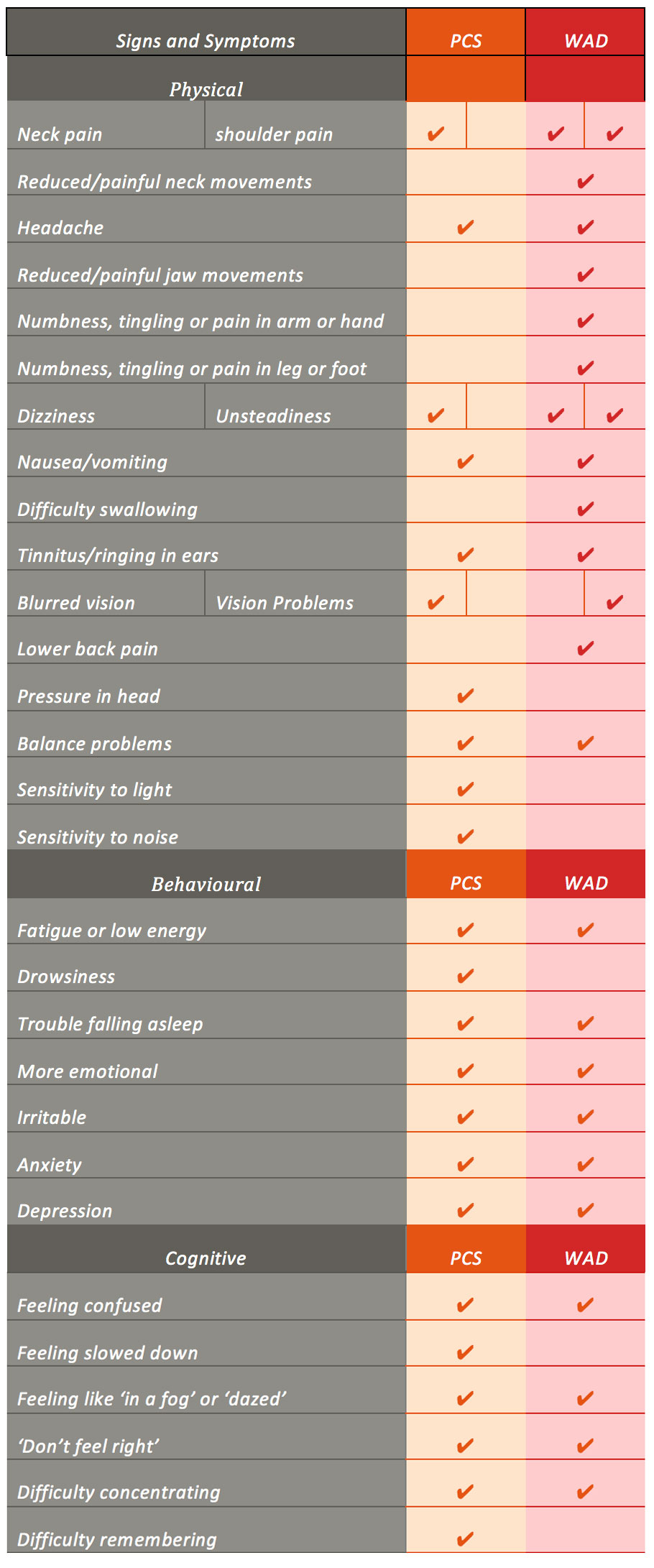
Tabela 1. Uma comparação de sinais e sintomas de PCS e WAD. da pontuação de sintomas pós-concussão da Sideline Concussion Assessment Tool versão 3 (SCAT-3), do WAD Form C do Quebec Task Force for Whiplash Associated Disorder (Spitzer et al, 1995) e resultados de revisões sistemáticas sobre PCS e WAD.
Ward Willaert
Ward Willaert é um pesquisador de doutorado na Vrije Universiteit Brussel (Bruxelas, Bélgica) e na Universidade de Ghent (Ghent, Bélgica). Ele é membro do grupo de pesquisa Pain in Motion e sua pesquisa e interesse clínico vai até a dor crônica “inexplicável”, desordens associadas, diagnóstico e tratamento da dor (crônica). Ele tem um interesse especial nas doenças associadas à chicotada e ao sistema nervoso central.
2018 Pain in Motion
Referências e posterior leitura:
Marshall, S. et al. Directrizes clínicas actualizadas para a prática de concussão/lesão cerebral traumática ligeira e sintomas persistentes. Injeção Cerebral. 29, 688-700 (2015).
https://www.ncbi.nlm.nih.gov/pubmed/25871303
Kooning, M. De et al. A inibição da dor endógena não está relacionada com respostas autonómicas em distúrbios agudos associados ao esqueleto. 52, 431-440 (2015).
https://www.ncbi.nlm.nih.gov/pubmed/26348457
Sterling, M. Physiotherapy management of whiplash-associated disorders (WAD). J. Physiother. 60, 5-12 (2014).
https://www.ncbi.nlm.nih.gov/pubmed/24856935
Voormolen, D. C. et al. Métodos de Classificação Divergente da Síndrome Pós-Concussão após Lesão Cerebral Traumática Leve: Taxas de Prevalência, Fatores de Risco e Resultado Funcional. J. Neurotrauma neu.2017.5257 (2018). doi:10.1089/neu. 2017 .5257
https://www.ncbi.nlm.nih.gov/pubmed/29350085
Bigler ED. Neuropsicologia e neurociência clínica da síndrome pós-concussão persistente. 14, 1-22 (2008)
https://www.ncbi.nlm.nih.gov/pubmed/18078527
Spitzer, W. O. et al. Monografia científica da Task Force Quebec sobre Distúrbios Associados a Whiplash: redefinindo “whiplash” e sua gestão. Coluna vertebral (Phila. Pa. 1976). 20, 1S-73S (1995)
https://www.ncbi.nlm.nih.gov/pubmed/7604354
Rodriquez, A. A., Barr, K. P. & Queimaduras, S. P. Whiplash: Patofisiologia, diagnóstico, tratamento e prognóstico. Nervo Muscular 29, 768-781 (2004).
https://www.ncbi.nlm.nih.gov/pubmed/15170609
Nikles, J., Yelland, M., Bayram, C., Miller, G. & Sterling, M. Management of Whiplash Associated Disorders in Australian general practice. BMC Musculoskelet. Distúrbios. 18, 551 (2017)
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5747169/
Iverson, G. L. & Lange, R. T. Examination of “Postconcussion-Like” Symptoms in a Healthy Sample. Aplic. Neuropsicol. 10, 137-144 (2003)
https://www.ncbi.nlm.nih.gov/pubmed/12890639
Ferrari, R. & Russell, A. S. Levantamento das crenças do clínico geral, médico de família e quiroprático em relação ao manejo de pacientes com chicotadas agudas. Coluna vertebral (Phila. Pa. 1976). 29, 2173-7 (2004).
https://www.ncbi.nlm.nih.gov/pubmed/15454712
Brijnath, B. et al. General practitioners knowledge and management of whiplash associated disorders and post-traumatic stress disorder : implications for patient care. Família BMC. Pract. 1–11 (2016).
https://bmcfampract.biomedcentral.com/articles/10.1186/s12875-016-0491-2