Lavagem pulmonar total bilateral em proteinose alveolar pulmonar – Um estudo retrospectivo
Introdução
Proteinose Alveolar Pulmonar Pulmonar (PAP) é uma doença pulmonar difusa rara com três formas clínicas, congénita, adquirida (idiopática) e secundária, caracterizada por uma acumulação de grandes quantidades de material fosfolipoproteináceo nos alvéolos devido a uma deficiência na atividade do fator estimulante da colônia granulocitária (GM-CSF)1-14 (Fig. 1). Isto está associado a uma função macrofágica anormal e a um desobstrução do surfactante dos pulmões. A PAP tem uma prevalência de 3,7 casos por milhão, uma preponderância masculina (4:1 relação macho/fêmea) e 80% dos casos são relatados durante a terceira e quarta década de vida.6
>
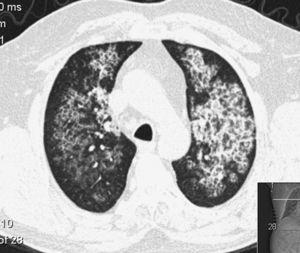 >
>>
Varredura CT de um paciente com Proteinose Alveolar Pulmonar. Notar o septo interlobar espessado dentro do parênquima opacificado produzindo um padrão de “pavimentação louca”.
Whole Lung Lavage (WLL), introduzido nos anos 60,3,4,7,10,15 ainda é o tratamento padrão ouro.6 A Lavagem Pulmonar Unilateral, com a lavagem realizada em cada pulmão em diferentes sessões separadas por dias/semanas, é o procedimento mais frequente. Entretanto, o LBI bilateral seqüencial na mesma sessão de tratamento é uma alternativa atraente, uma vez que consome significativamente menos tempo, com uma quantidade reduzida de desconforto do paciente e é mais econômico.
A eficácia do LBI tem sido atribuída não apenas à remoção de material lipoproteinoso dos espaços alveolares, mas também à remoção de anticorpos anti-CSFGM, macrófagos alveolares e células epiteliais tipo II. Este procedimento terapêutico é considerado quando uma limitação significativa nas atividades diárias é relatada pelo paciente e/ou hipoxemia com um pO2
60mmHg, um P(A-a) O2 ≥40mmHg e uma fração de shunt ≥10% é detectada.12
Em nosso Hospital, realizamos a primeira LBV em 2010 e após cinco LBV unilaterais, passamos a um programa de LBV bilateral seqüencial.
O objetivo deste relato é descrever a técnica de LBV bilateral e discutir sua segurança e eficácia.
Métodos
Neste estudo retrospectivo, coletamos dados demográficos e clínicos a partir dos relatos médicos de três pacientes adultos. A técnica padrão aplicada foi uma versão modificada do protocolo da técnica Royal Brompton Hospital (Londres).6,10
Através do procedimento, eletrocardiografia, oximetria de pulso (SatO2), pressão arterial invasiva, pressão venosa central (PVC), débito urinário, capnografia, índice bispectral de volumes correntes (BIS) e temperatura central foram monitorados continuamente e os gases sangüíneos arteriais (ABGs) foram feitos de hora em hora. Foi realizada anestesia intravenosa total (TIVA) para permitir o controle da profundidade da anestesia, independentemente das variações ventilatórias inerentes ao procedimento. A cicatrização foi mantida durante todo o procedimento. Um tubo de duplo lúmen esquerdo (DLT) foi introduzido, selecionando-se o maior tamanho possível, para garantir o isolamento pulmonar e promover a ventilação e a eficácia do WLL. Sua posição correta foi confirmada pela broncoscopia fibroscópica e insuflação de pressão do manguito medida para evitar vazamento contralateral do fluido de lavagem.11
Uma pré-oxigenação com FiO2 de 100% foi realizada durante 5min para garantir uma correta desnitrogenação alveolar e a ocorrência de bolhas de ar, o que poderia prejudicar a remoção do material lipoproteináceo dos alvéolos. A ventilação pulmonar foi iniciada e o isolamento pulmonar verificado. Os pacientes foram ventilados por ventilação com pressão controlada, com valor de pressão abaixo de 30cmH2O. O volume de soro a ser instilado foi calculado através das medidas pré-operatórias de capacidade residual funcional (CRF). O volume pulmonar direito foi calculado por 3/5 da CRF e o esquerdo por 2/5 da CRF (no primeiro ciclo foi instilado um volume menor). A salina deve ser instilada sob efeito gravitacional a partir de uma altura não superior a 40cm acima da linha axilar média, a fim de evitar barotrauma e vazamento para o pulmão ventilado.10 Embora alguns relatórios descrevam um posicionamento de decúbito lateral de 30° para preservar a relação ventilação/perfusão do pulmão ventilado dependente, isto aumenta a probabilidade de inundação do pulmão contralateral, por isso preferimos um posicionamento de decúbito dorsal, com um trendelenburg invertido, bem como um posicionamento de trendelenburg para facilitar a instilação gravitacional e a remoção de soro fisiológico quente dos pulmões.6,11 Este posicionamento foi adotado quando foi realizado um WLL bilateral (Fig. 2).
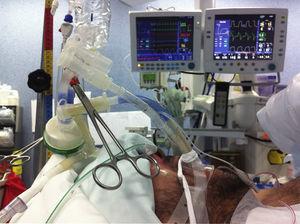
Representação técnica de um WLL.
Quando a saída, inicialmente leitosa, tornou-se menos densa, a drenagem foi interrompida na metade do volume, e vários ciclos de ventilação manual usando uma válvula CPAP com limite de pressão de 5-10mmHg (a “modificação Bingisser”) permitiu uma percussão manual dos alvéolos. Esta manobra melhora muito a folga lipoproteinosa.12,14 O ciclo de lavagem foi repetido até que a saída de lavagem se tornou límpida (Fig. 3). Como o volume de lavagem do fluido é alto durante o procedimento, há um alto risco de hipotermia. A conservação da temperatura corporal é crucial e deve ser mantida usando fluido de lavagem aquecido a 37°C e uma manta de aquecimento.
 >
>
>
Evolução do líquido leitoso através do procedimento.
Após a lavagem com sucesso do primeiro pulmão, este foi cuidadosamente aspirado e sua reexpansão foi realizada, inicialmente por ventilação bilateral seguida por ventilação unilateral. Após 1h de ventilação, foram verificados a complacência pulmonar e os dados da análise dos gases sangüíneos. Se o pulmão lavado pudesse assegurar as necessidades de troca gasosa do paciente, então o LBI contralateral foi iniciado, repetindo-se os procedimentos descritos acima.8
Ao final do procedimento a soro residual foi aspirada através de broncoscopia fibrosa e a ventilação bilateral foi retomada. O tubo de duplo lúmen foi então substituído por um tubo endotraqueal e o paciente transferido para uma unidade de recuperação para monitorização durante a noite.
Resultados
Bilateral WWL foi realizado em três pacientes adultos, 2 homens e 1 mulher, com idade média de 43,6 (faixa de 39 – 47 anos) (Tabela 1) todos com hipóxia em repouso abaixo de 60mmHg.
Salina quantidade de solução incutida e retida em WWL bilateral.
>
| Lavagens | Pulmão direito | Pulmão esquerdo | ||
| Instilado volume (L) | Balanço positivo (mL) | Volume útil (L) | Balanço positivo (mL) | |
| 1º | 9.2 | 470 | 11.8 | 510 |
| 2nd | 15.3 | 530 | 10.7 | 450 |
| 3rd | 14.0 | 600 | 10.8 | 550 |
| 4º | 13.5 | 500 | 10.6 | 350 |
| 5º | 15.5 | 930 | 11.1 | 480 |
| 6th | 15.5 | 820 | 15.3 | 900 |
O primeiro paciente era do sexo masculino, 39 anos de idade, fumador, padeiro, diagnosticado com PAP um mês antes do primeiro WLL, com base em características clínicas, radiológicas e BAL e na presença de anticorpos séricos de GM-CSF. Na apresentação da doença ele tinha insuficiência respiratória associada a um extenso comprometimento pulmonar bilateral observado na TCAR-scan e foi realizado um LBI bilateral com 9,2 e 11,8L de solução salina instilada no pulmão direito e esquerdo, respectivamente. Após um curto período de melhora clínica, funcional e radiológica, a condição do paciente piorou com a disseminação das opacidades pulmonares radiológicas e da insuficiência respiratória. Esta deterioração clínica coincidiu com o seu regresso ao local de trabalho. Na verdade, a farinha de panificação havia sido descrita como um potencial desencadeador.16 Um segundo LBI bilateral foi realizado três meses depois, e 15,3 e 10,7 litros de soro fisiológico foram então instilados. Após este procedimento e a interrupção do seu ambiente de trabalho anterior, o paciente manteve a estabilidade clínica.
O segundo paciente submetido ao LBI era do sexo feminino, 47 anos, agricultor, não fumante, sem comorbidades, com diagnóstico de PAP um mês antes do primeiro LBI baseado em características clínicas, radiológicas e de BAL e na presença de anticorpos séricos de GM-CSF. A apresentação clínica foi muito semelhante à do primeiro paciente, com dispnéia ao esforço e tosse seca associada a insuficiência respiratória e ampla opacidade bilateral de pavimentação louca no exame de TCAR. Após o diagnóstico, foi realizado um LBI com instilação de 14 e 10,8 L de soro fisiológico no pulmão direito e esquerdo, respectivamente. Após uma breve melhora clínica inicial, ela foi submetida a outro WLL 1,5 meses depois, uma vez que tinha se tornado mais sintomática e com paO2
60mmHg. Com este procedimento, um total de 13,5 e 10,6L foram instilados no pulmão direito e esquerdo, respectivamente. Quatro meses depois foi realizado um terceiro WLL devido à deterioração clínica e neste momento 15,5 e 11,1L foram instilados no pulmão direito e esquerdo, respectivamente (Fig. 4). Após este procedimento, o paciente alcançou estabilidade clínica, funcional e radiológica.
 >
>>
Amostras sequenciais de WLLs bilaterais.
O terceiro paciente incluído foi um homem, 45 anos de idade, ex-fumante, trabalhador de fábrica de pneus, com o diagnóstico de PAP durante uma avaliação e tratamento do abscesso cerebral induzido pela nocardia. Assim como os outros dois pacientes, o diagnóstico foi estabelecido pelas características radiológicas e típicas do BAL associadas aos anticorpos séricos do GM-CSF. No entanto, ele tinha feito uma TCAR torácica prévia com padrão bilateral de pavimentação louca dois anos antes. Um ano após o diagnóstico, tornou-se mais sintomático, com dispnéia ao esforço e insuficiência respiratória (paO2-57mmHg) e, portanto, foi submetido a um LBI com instilação de 15,5 e 15,3 de soro fisiológico no pulmão direito e esquerdo, respectivamente. Após este procedimento, obteve significativa melhora clínica, funcional e radiológica.
Todos os seis procedimentos de LBI foram realizados de acordo com o protocolo estabelecido e sem maiores complicações.
A monitorização gasométrica horária focou em assegurar a correta oxigenação e ventilação. Os valores gasométricos dos pacientes foram facilmente mantidos durante todo o procedimento, com pCO2 abaixo de 55mmHg e SpO2 mantido acima dos valores dos pacientes atuais, embora estivessem na posição supina (Tabela 2) (Fig. 5). De fato, em todos os pacientes submetidos à LBV bilateral observamos uma instalação progressiva de acidose metabólica durante o procedimento. Essa acidose metabólica foi revertida nas primeiras horas de pós-operatório e nenhuma comorbidade foi identificada depois disso.
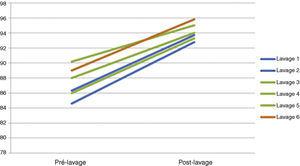
SatO2 evolução da medida durante as lavagens de pulmão inteiro.
Com a manobra Bingisser observamos uma dificuldade transitória na recuperação do lavado de volume (contribuindo para um balanço positivo do fluido) mas um aumento evidente da densidade do lavado.
Em qualquer caso observamos um episódio de extravasamento do lavado contralateral. Em todos os procedimentos, a temperatura corporal foi mantida entre 36 e 37°C. O tempo médio do procedimento foi de 8h (intervalo 7h32-9h41).
O tempo para extubação variou de acordo com a evolução clínica e análise dos gases sanguíneos e todos os pacientes foram extubados com sucesso após 18h.
Após estes procedimentos a capacidade funcional e as atividades diárias de todos os pacientes foram significativamente melhoradas, documentadas por sinais/sintomas clínicos, bem como pelos testes de função respiratória e dados gasométricos.
Discussão
Nesta curta comunicação descrevemos seis procedimentos de WLL bilaterais sequenciais, realizados em três pacientes com PAP, corroborando sua eficácia clínica e segurança.
Apesar de sua significativa invasividade, o WLL continua sendo o tratamento recomendado na PAP, sendo até o momento o único terapêutico com eficácia estabelecida. Na verdade, quando um paciente com PAP apresenta insuficiência respiratória e opacidades de imagem extensas no exame de TCAR, este procedimento é obrigatório. A PAP é uma técnica cara e demorada, exige a expertise de uma abordagem multidisciplinar e isso, juntamente com a raridade da PAP, explica porque esse procedimento é realizado apenas em um pequeno número de centros. A escolha de um LPA bilateral significa melhor conforto do paciente, redução de custos e tempo e manutenção da eficácia clínica.
Os três pacientes incluídos poderiam ser considerados casos típicos de PAP, embora houvesse algumas diferenças. Dois deles tiveram uma apresentação aguda da doença, necessitando de LPA após o diagnóstico, enquanto o outro foi submetido a este procedimento durante o curso da doença. Enquanto este terceiro paciente teve que ser submetido a apenas um LPA, os outros dois tiveram que ter LPA múltipla, para ser preciso a dois e três procedimentos.
O fator crucial para se poder proceder ao segundo lavado pulmonar é se o primeiro lavado pulmonar recuperou capacidade suficiente para assegurar as necessidades do paciente. Por este motivo, se não houver predominância lateral, escolhemos o pulmão maior, o pulmão direito, para ser lavado primeiro. Para prevenir o barotrauma, a pressão inspiratória máxima foi limitada a 30cmH2O. Em todos os procedimentos, após 1h de ventilação, a complacência pulmonar e os valores gasométricos na ventilação pulmonar de um pulmão lavado foram compatíveis com o início do lavado do segundo pulmão.
A escolha da ventilação com pressão controlada permitiu-nos monitorar continuamente as alterações na complacência pulmonar durante o lavado e prevenir possíveis deslocamentos do tubo ou qualquer outra interferência. Além disso, da mesma forma, permitiu observar a recuperação da complacência pulmonar lavada.
A posição supina do paciente não impediu a oxigenação, pelo que não tivemos de recorrer à posição de decúbito lateral com ventilação do pulmão dependente, posicionamento que é menos estável e acarreta maiores riscos num procedimento moroso (média 8h).
Escolhemos a manobra de percussão Bingisser devido ao facto de a pressão exercida sobre as vias aéreas ser medida, ao contrário das manobras de cinesioterapia, onde essa quantificação é impossível, reduzindo assim o risco de uma pressão de percussão excessiva, evitando e prevenindo uma possível inundação contralateral.8
Na tentativa de reverter a acidose metabólica observada durante os procedimentos, o soro de manutenção utilizado no perioperatório – cloreto de sódio 0,9% – foi substituído pelo lactato de ringer no terceiro procedimento bilateral e, posteriormente, com apenas ligeiras melhoras. Na literatura não há referência ao uso deste soluto como fluido de lavagem para pulmão, portanto o cloreto de sódio permanece em uso.
Em conclusão, considerando a eficácia clínica do LML bilateral, suas vantagens em poupar tempo e custos e reduzir o desconforto do paciente fazem desta técnica uma primeira escolha adequada na lavagem terapêutica em pacientes com PAP.
Divulgações éticasProteção de sujeitos humanos e animais
Os autores declaram que os procedimentos seguidos estavam de acordo com os regulamentos do comitê de ética em pesquisa clínica pertinente e com os do Código de Ética da Associação Médica Mundial (Declaração de Helsinque).
Confidencialidade dos dados
Os autores declaram ter seguido os protocolos de seu centro de trabalho na publicação dos dados dos pacientes.
Direito à privacidade e consentimento informado
Os autores declaram que não aparecem dados dos pacientes neste artigo.
Conflitos de interesse
Os autores não têm conflitos de interesse a declarar.