Sirènes à Scrubs : Syndrome de Wolff-Parkinson-White
Vous êtes dépêché auprès de Jasmine, une patiente de 31 ans, pour des palpitations. À votre arrivée, vous la trouvez cliniquement stable dans une tachycardie régulière à complexe étroit, à une fréquence de 180bpm. Alors que vous commencez à lui faire faire des manœuvres vagales et à lui donner de l’adénosine, elle vous dit : » J’ai un syndrome de Wolff-Parkinson-White, est-ce que ça change quelque chose ? « . Vous pensez que peut-être oui, mais vous n’êtes pas sûr.
A propos de Sirens to Scrubs
Sirens to Scrubs a été créé dans le but d’aider à combler le fossé entre les soins pré-hospitaliers et hospitaliers des patients en situation d’urgence. La série offre aux prestataires intra-hospitaliers un aperçu des défis et du champ d’application des soins extra-hospitaliers, tout en donnant aux prestataires pré-hospitaliers l’occasion de se renseigner sur les voies diagnostiques et la prise en charge par les urgences des présentations cliniques courantes (ou pas si courantes). En ouvrant ce dialogue, nous espérons que ces nouvelles perspectives seront traduites dans la pratique afin de créer une transition plus fluide, plus efficace et globalement positive pour les patients lorsqu’ils franchissent les portes des urgences.
Objectifs
- Examiner la physiologie du syndrome de Wolff-Parkinson-White (WPW)
- Examiner la gestion de la TSV dans le WPW et envisager les complications potentielles
Qu’est-ce que le WPW et l’AVRT ?
La pré-excitation décrit la situation dans laquelle les impulsions provenant du nœud SA ou de l’oreillette atteignent le ventricule par une voie accessoire (une voie de dérivation) en plus du nœud AV. Le WPW est un type de syndrome de préexcitation dans lequel l’ECG révèle l’existence d’une voie de dérivation auriculaire-ventriculaire (souvent, mais à tort, appelée faisceau de Kent) et dans lequel le patient présente des tachydysrythmies associées. La tachydysrythmie la plus courante observée dans le WPW est la tachycardie auriculo-ventriculaire rentrante (TAVR) – elle est observée chez 80% des patients atteints de WPW et c’est ce pour quoi les paramédicaux seraient le plus souvent appelés.
Rappelons qu’il existe trois mécanismes pour le développement des dysrythmies cardiaques :
- Activité déclenchée – impulsions anormales qui résultent de post-dépolarisations (fluctuations qui se produisent dans le potentiel de la membrane lorsque la cellule se repolarise).
- Automaticité accrue – dépolarisations qui se produisent soit spontanément dans les cellules non pacemakers (qui ne se dépolariseraient normalement pas spontanément), soit dans les cellules pacemakers, mais à un seuil de stimulation plus bas que d’habitude.
- Rythmes réentrants – conduction d’impulsions à travers un circuit auto-entretenu à l’intérieur du cœur. Ces circuits peuvent être au niveau micro ou macro.
L’AVRT est un type de tachycardie macro-réentrante, dans lequel les impulsions descendent par une voie et remontent par une autre. Dans la plupart des cas, les impulsions descendent par le nœud AV et remontent par la voie accessoire – cela conduit à un rythme complexe étroit parce que les impulsions se déplacent rapidement comme elles le feraient normalement à travers le système His-Purkinje puis retournent aux oreillettes via la voie de dérivation AV. Cette situation est appelée TRVA orthodromique. Parfois (chez 5 à 10 % des patients atteints de WPW), les impulsions se déplacent vers les ventricules en passant par la voie de dérivation et reviennent vers les oreillettes en passant par le nœud AV. Dans ce cas, le complexe QRS sera large, car la dépolarisation ventriculaire se fait par conduction de muscle à muscle plutôt que par le système His-Purkinje.
Quels sont les résultats ECG de la préexcitation AV ?
La plupart des voies de dérivation AV sont capables de conduire les impulsions à la fois de manière antérograde (des oreillettes vers les ventricules) et rétrograde (des ventricules vers les oreillettes). Tant que la voie de dérivation AV conduit de manière antérograde, la voie de dérivation est dite manifeste, car elle est souvent (mais pas toujours) visible sur l’ECG de repos lorsque le patient est en rythme sinusal normal. Occasionnellement, une voie peut conduire uniquement de manière rétrograde, auquel cas elle n’est pas utilisée lorsque le patient est en rythme sinusal normal et qu’il n’y a pas de modifications ECG au repos (on parle alors de voie cachée).
Les résultats classiques de l’ECG dans le WPW comprennent :
- Intervalle PR court, >120ms (parce que l’impulsion atteint les ventricules d’abord par la voie accessoire rapide, puis par le nœud AV plus lent)
- Onde delta (une remontée lente du QRS qui est causée par la fusion de l’impulsion précoce, pré-conduite avec l’impulsion tardive, conduite par le nœud AV)
- QRS large, >120ms (également causée par la fusion de l’impulsion précoce, pré-conduite avec l’impulsion tardive, impulsion conduite par le nœud AV)
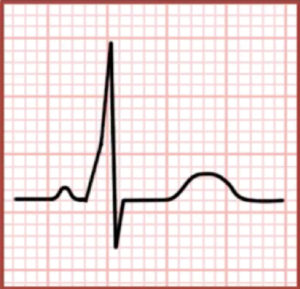
Il est important de noter que les caractéristiques du WPW ne sont pas observées lorsque le patient est en TRVA orthodromique car les impulsions descendent uniquement le long du nœud AV et utilisent la voie accessoire pour la conduction rétrograde uniquement (étant donné la vitesse rapide, la voie accessoire est réfractaire au moment où l’impulsion revient vers les ventricules).
Quel est le souci de donner de l’adénosine à un patient atteint de WPW qui est en TSV ?
L’adénosine agit principalement en bloquant la conduction à travers le nœud AV. L’objectif du traitement des patients en TSV avec de l’adénosine est de rompre le circuit auto-entretenu en bloquant un bras du circuit de sorte que lorsque les impulsions atteignent les oreillettes, elles ne peuvent pas descendre le long du nœud AV. Comme la voie accessoire vient d’être utilisée pour la conduction rétrograde de l’impulsion, elle reste dans sa période réfractaire et l’impulsion, ainsi que le rythme de réentrée, s’éteignent. Cela permet à la conduction normale et unidirectionnelle de redémarrer.
La préoccupation liée à l’utilisation de l’adénosine chez les patients atteints de WPW est que si le nœud AV est bloqué, les impulsions provenant des oreillettes pourront atteindre les ventricules à un rythme très rapide, puisqu’elles ne sont pas ralenties par la voie accessoire comme elles le sont au niveau du nœud AV. Les rythmes ventriculaires rapides (tachycardie ventriculaire ou fibrillation ventriculaire) entraînent un remplissage ventriculaire incomplet, un faible débit et un arrêt cardiaque. C’est pourquoi les bloqueurs du nœud AV sont contre-indiqués chez les patients souffrant de WPW et de fibrillation auriculaire, dont les fréquences auriculaires peuvent atteindre 600 bpm. Le nœud AV bloque généralement la plupart de ces impulsions, de sorte que les ventricules n’en voient qu’une partie et sont capables de maintenir un temps de remplissage et un débit cardiaque adéquats. Si le nœud AV est bloqué chez un patient présentant une fibrillation auriculaire et une voie accessoire, les ventricules verront chacune d’entre elles, ce qui entraînera une fibrillation ventriculaire.
Mais qu’en est-il des patients présentant une tachycardie régulière à complexe étroit comme Jasmine ? Il devrait être sûr d’utiliser l’adénosine chez elle, non ? Elle bloquera le nœud AV, mettra fin au rythme de réentrée tel que décrit dans le premier paragraphe de cette section, et permettra à un rythme sinusal normal de prendre le relais – n’est-ce pas ? Oui. En général. En quelque sorte. Mais pas toujours. Demandez à de nombreux prestataires de soins d’urgence et ils vous raconteront l’histoire d’un WPW/SVT qui a été traité avec de l’adénosine et qui s’est rapidement détérioré en une tachyarythmie ventriculaire très effrayante. La raison de ce phénomène n’est pas entièrement claire, mais peut être multifactorielle:1
- Le patient peut avoir de multiples voies accessoires (5 à 10% des patients avec des voies de dérivation). Le blocage du nœud AV dans ce cas entraîne simplement le déplacement du rythme de réentrée pour impliquer uniquement les voies de dérivation (qui se conduisent très rapidement)
- Une autre tachydysrythmie sous-jacente. 50% des patients atteints de WPW ont également une fibrillation auriculaire paroxystique, 60% ont un flutter auriculaire (qui peut voir des taux auriculaires allant jusqu’à 300bpm), et d’autres ont une tachycardie auriculaire. Le blocage du nœud AV peut briser le circuit réentrant associé à la voie de dérivation AV, mais s’il existe une tachycardie supranodale sous-jacente, cela conduira également à une conduction rapide de trop de battements auriculaires pour que les ventricules puissent les gérer.
- L’adénosine est reconnue pour déclencher réellement des tachyarythmies auriculaires, y compris la fibrillation auriculaire, la tachycardie auriculaire et la fibrillation auriculaire – même chez les patients sans WPW. Si une tachyarythmie auriculaire survient après l’administration d’adénosine, alors que le nœud AV est toujours bloqué, le rythme peut se détériorer en une réponse ventriculaire rapide et non perfusée.
Comment devriez-vous prendre en charge Jasmine ?
Malgré les complications qui viennent d’être discutées, l’approche recommandée pour prendre en charge la TSV dans le contexte du WPW est la même que pour aborder toute tachycardie complexe étroite2. La seule chose que je pourrais changer à l’avenir est de faire appliquer les électrodes de défibrillation sur le patient avant de donner l’adénosine – juste au cas où !
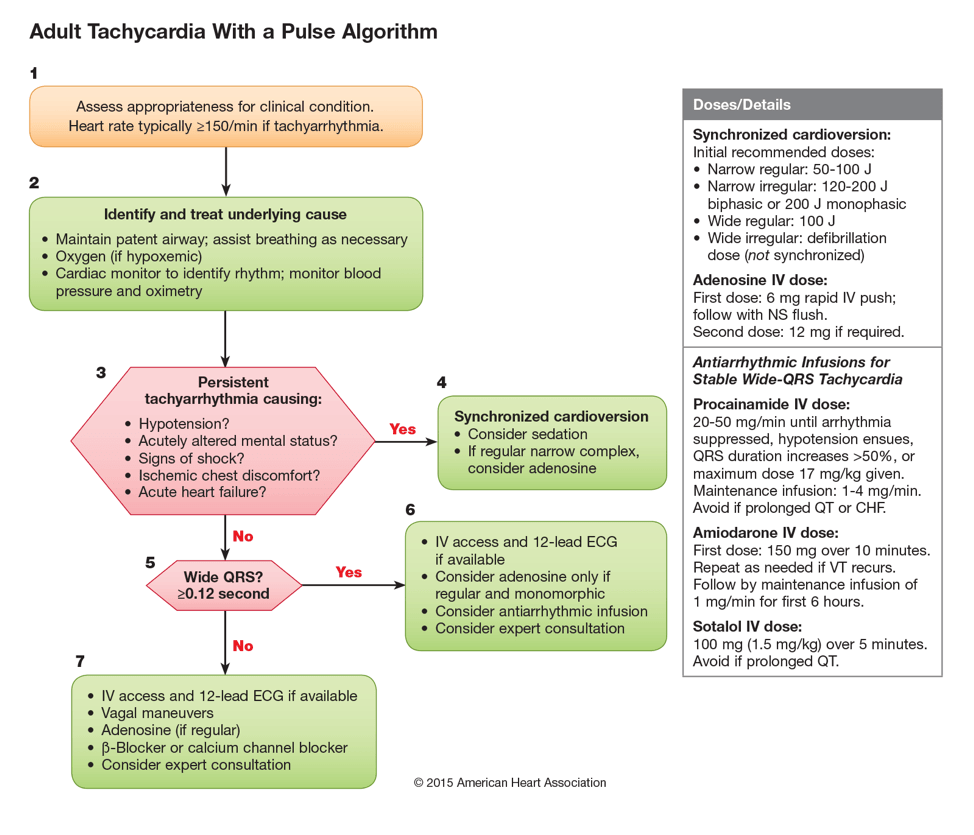
Les lignes directrices de l’AHA de 2015 sur la gestion de la tachycardie3
Spécifiquement, les recommandations de l’AHA pour le traitement aigu de la TAV orthodromique comprennent :4
- Les manœuvres vagales sont recommandées (recommandation de classe I);
- L’adénosine est bénéfique (recommandation de classe I), mais une cardioversion électrique doit être disponible en cas de détérioration en fibrillation auriculaire avec réponse ventriculaire rapide ;
- Une cardioversion synchronisée doit être réalisée pour un traitement aigu chez les patients hémodynamiquement instables avec une RVA si les manœuvres vagales ou l’adénosine sont inefficaces ou non réalisables (recommandation de classe I) ;
- La cardioversion synchronisée est recommandée pour le traitement aigu chez les patients hémodynamiquement stables atteints de RVA lorsque le traitement pharmacologique est inefficace ou contre-indiqué (recommandation de classe I);
- La cardioversion synchronisée doit être réalisée pour le traitement aigu chez les patients hémodynamiquement instables atteints de fibrillation auriculaire préexcitée (recommandation de classe I) ;
- L’ibutilide ou la procaïnamide IV est bénéfique pour le traitement aigu chez les patients atteints de fibrillation auriculaire préexcitée qui sont stables sur le plan hémodynamique (recommandation de classe I);
- Le diltiazem IV, le vérapamil ou les bêtabloquants peuvent être efficaces pour le traitement aigu chez les patients atteints de RVA orthodromique qui ne présentent pas de préexcitation sur leur ECG de repos en rythme sinusal (recommandation de classe IIa) ;
- Les bêtabloquants IV, le diltiazem ou le vérapamil pourraient être envisagés pour un traitement aigu chez les patients atteints de RVA orthodromique qui présentent une préexcitation sur leur ECG de repos et qui n’ont pas répondu aux autres traitements (recommandation de classe IIb) ;
- La digoxine par voie intraveineuse, l’amiodarone par voie intraveineuse, les bêtabloquants par voie intraveineuse ou orale, le diltiazem et le vérapamil sont potentiellement dangereux pour le traitement aigu des patients présentant une FA préexcitée (recommandation de classe III)
Il est intéressant de noter que l’Adenocard (produit à base d’adénosine de marque) mentionne spécifiquement la TSV associée à la WPW comme une indication de son utilisation.5
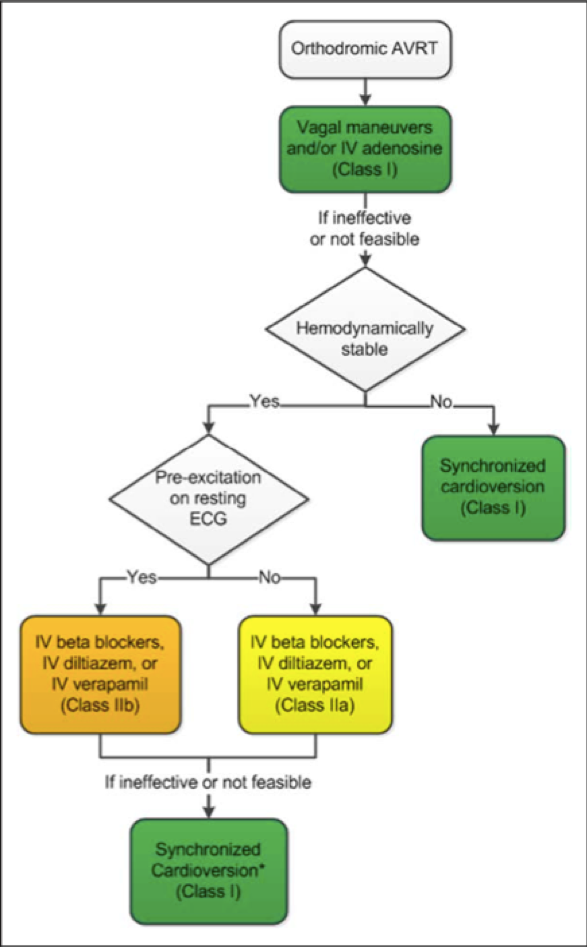
Algorithme de l’AHA pour le traitement aigu de l’AVRT orthodromique4
C’est tout ! Si vous avez des questions, des réflexions, des perspectives alternatives ou des demandes de sujets futurs, n’hésitez pas à commenter ci-dessous ou à m’envoyer un courriel à . N’oubliez pas que, même si je ferai de mon mieux pour publier des informations exactes dans tout le Canada, il y aura inévitablement des différences régionales dans la prise en charge pré-hospitalière et hospitalière des patients en situation d’urgence. En tant qu’ambulancier paramédical et résident en médecine d’urgence en Ontario, certains posts peuvent finir par être quelque peu centrés sur l’Ontario, par conséquent, j’encourage toute personne dont les expériences diffèrent des miennes à contribuer à la conversation en commentant ci-dessous.
Cliquez ici pour d’autres articles de la série Sirens to Scrubs!
-
Mallet ML. Effets proarythmiques de l’adénosine : une revue de la littérature. Journal de la médecine d’urgence. Juillet 2004:408-410. doi:10.1136/emj.2004.016048
-
Biase L, Walsh E. Traitement des arythmies symptomatiques associées au syndrome de Wolff-Parkinson-White. UpToDate. https://www.uptodate.com/contents/treatment-of-symptomatic-arrhythmias-associated-with-the-wolff-parkinson-white-syndrome. Publié le 17 septembre 2018. Consulté le 23 mai 2019.
-
Lignes directrices intégrées en ligne pour la réanimation cardio-pulmonaire et les soins cardiovasculaires d’urgence – Partie 7 : réanimation cardiovasculaire avancée pour adultes. Association américaine de cardiologie. https://eccguidelines.heart.org/. Publié en 2015. Consulté le 23 mai 2019.
-
Page RL, Joglar JA, Caldwell MA, et al. 2015 ACC/AHA/HRS Guideline for the Management of Adult Patients With Supraventricular Tachycardia. Circulation. Avril 2016. doi:10.1161/cir.0000000000000311
-
Monographie de l’adénocard. Astellas Pharma Canada, Inc. https://www.astellas.ca/Uploads/pdf/2014-09-15-%20Adenocard%20PM%20-%20Approved.pdf. Publiée le 15 août 2014. Consulté le 23 mai 2019.
- Bio
- Derniers messages
Paula Sneath
Derniers messages de Paula Sneath (voir tous)
- Sirènes à Scrubs : COVID-19, un prétexte pour parler du contrôle des infections – 20 avril 2020
- Sirènes à Scrubs : Fever-Phobia – 20 août 2019
- CAEP FEI | GridlockED : Un jeu et un outil d’enseignement en médecine d’urgence – 28 juin 2019
.