Douleur en mouvement
Le jeudi 18 janvier, je regardais le journal et la dernière rubrique sportive d’actualité indiquait : » la carrière de footballeur prend fin après une commotion cérébrale : il manquait une ‘bonne orientation’ « . Une joueuse de football néerlandaise a reçu un ballon contre sa tête et elle était loin de se douter que ce ballon allait changer sa vie à jamais. En 2008, elle a souffert à la fois d’une commotion cérébrale et d’un coup du lapin. Elle a cependant continué à jouer, mais au bout de quelques jours, ses troubles persistaient. Au club, elle a alerté son entraîneur et le personnel médical. Il s’avère qu’il est trop tard. Elle n’a pas récupéré selon les attentes, l’obligeant à enterrer ses rêves et à mettre fin à sa carrière.
La commotion cérébrale et le coup du lapin sont tous deux une cause importante de morbidité, de nombreux survivants devant faire face à des difficultés persistantes pendant des années après la blessure. Dans la plupart des cas, une récupération complète est attendue dans les trois mois suivant une commotion cérébrale ou un coup du lapin. Pourtant, tous les patients ne se rétablissent pas aussi rapidement. Jusqu’à 15 % des patients chez qui une commotion cérébrale a été diagnostiquée et jusqu’à 50 % des patients chez qui un coup du lapin a été diagnostiqué continuent de présenter des symptômes invalidants persistants (Marshall et al, 2015 ; De Kooning et al, 2015). Un certain nombre de facteurs influencent le taux et l’étendue de la récupération est tel que le mécanisme et le cadre de la blessure initiale. Sterling 2014 a présenté des facteurs pronostiques montrant des preuves cohérentes d’une mauvaise récupération après une blessure par coup du lapin. Dans les deux cas, un diagnostic correct est une étape essentielle de la prise en charge, qui permet d’améliorer les résultats et de réduire le délai potentiel de récupération. Cependant, le diagnostic de ces blessures est souvent difficile pour le praticien et frustrant pour le patient.
Dans ce billet de blog, j’ai fait une comparaison entre le syndrome post-commotionnel (PCS) et le trouble associé au coup du lapin (WAD), pour tenter de répondre à la question qui m’est venue à l’esprit : « Est-ce clair pour le praticien, sur la façon de faire un diagnostic correct du PCS et du WAD ? »

Avant même d’essayer de trouver une réponse à cette question, je me suis posé une autre question. Existe-t-il déjà une définition claire du SCP et de l’AMED ?
Au sujet de la définition du SCP, il y a beaucoup de confusion. Le guide de la Fondation ontarienne de neurotraumatologie sur les commotions cérébrales/lésions cérébrales traumatiques légères &Symptômes persistants (2e édition, 2008) a déclaré : « Tout comme il existe une confusion autour de la définition de la lésion cérébrale traumatique légère, c’est également le cas pour la définition du SCP ». Tandis que Voormolen et al, 2018 ont déclaré : « Il est difficile de définir le SCP car il n’y a pas de consensus en ce qui concerne les critères de diagnostic. Les critères de diagnostic les plus utilisés sont ceux spécifiés dans la Classification internationale des maladies (CIM-10) et le Manuel diagnostique et statistique des troubles mentaux (DSM-IV). »
Le PCS est le mieux défini comme : la persistance de trois symptômes ou plus pendant 4 semaines (CIM-10), ou 3 mois (Manuel diagnostique et statistique des troubles mentaux – DSM IV), à la suite d’une commotion cérébrale – une forme légère de lésion cérébrale traumatique.
Critères diagnostiques du PCS tels que proposés par la CIM-10 :
- Histoire de traumatisme crânien avec perte de conscience précédant l’apparition des symptômes d’un maximum de 4 semaines.
- Symptômes dans 3 ou plus des catégories de symptômes suivantes
- Maux de tête, vertiges, malaise, fatigue, intolérance au bruit
- Irritabilité, dépression, anxiété, labilité émotionnelle
- Concentration subjective, mémoire, ou intellectuelles sans preuve neuropsychologique d’une déficience marquée
- Insomnie
- Intolérance réduite à l’alcool
- Préoccupation avec les symptômes ci-dessus et crainte de lésions cérébrales avec préoccupation hypocondriaque et adoption d’un rôle de malade
La définition de l’AMD est-elle plus claire que celle du SCP ?
Le groupe de travail du Québec a élaboré des recommandations concernant la classification et le traitement de l’entorse cervicale, qui ont été utilisées pour élaborer un guide de gestion de l’entorse cervicale 1995. Dans ce guide, Spitzer et ses collègues, 1995 ont défini le coup de fouet cervical comme : les lésions osseuses ou des tissus mous résultant d’un impact arrière ou latéral, principalement dans les accidents de véhicules à moteur, et d’autres mésaventures à la suite d’un mécanisme d’accélération-décélération de transfert d’énergie au cou. L’impact peut entraîner une variété de manifestations cliniques appelées TAEC. Dans ce cas, je crois que l’on peut dire sans risque de se tromper qu’il manque encore une définition non ambiguë de l’AMED.
Diagnostic du SCP par rapport à l’AMED
Le fait qu’il soit difficile de définir le SCP et l’AMED, rend également difficile le diagnostic. En outre, de nombreuses controverses concernant le diagnostic de PCS et WAD existent en raison de 1) la grande variété dans le nombre de patients rapportant une blessure, 2) l’incapacité dans de nombreux cas de trouver des preuves diagnostiques fermes de la blessure et 3) les études examinant PCS et WAD, qui ont rapporté des signes significatifs et un chevauchement des symptômes avec d’autres diagnostics qui peuvent résulter d’une expérience traumatique, par exemple, le trouble de stress post-traumatique et les céphalées post-traumatiques. Les patients souffrant d’une TAO ont signalé des signes et des symptômes qui semblent étonnamment similaires à ceux ressentis dans le SCP, à l’exception de quelques différences clés (c’est-à-dire les symptômes radiculaires) (tableau 1).
C’est là que le bât blesse. Le diagnostic de PCS et de WAD a peu évolué ces derniers temps et reste plutôt clinique (Sterling 2014). Le diagnostic de l’entorse cervicale est établi sur la base du mécanisme de la blessure et des symptômes rapportés par le patient – douleurs cervicales et symptômes associés suite à un événement traumatique, généralement un accident de la route. Le diagnostic de PCS repose sur une constellation de symptômes communément ressentis à la suite d’une lésion cérébrale traumatique légère. Il n’existe pas de tests neuropsychologiques spécifiques permettant de diagnostiquer le PCS ou le WAD (Marshall et al, 2015 ; Rodriquez et al, 2004). De plus, dans le cas d’une TAEC, les directives cliniques actuelles recommandent que l’imagerie radiologique ne soit entreprise que pour détecter une TAEC de grade IV (c’est-à-dire une fracture ou une dislocation) et que les cliniciens adhèrent à la règle canadienne de la colonne cervicale ou à la règle de Nexus lorsqu’ils prennent la décision d’orienter le patient vers un examen radiographique (Nikles et al, 2017).
Donc, il est très difficile pour les praticiens de différencier le SCP et la TAEC et de réaliser un diagnostic correct. Ils doivent s’appuyer fortement sur les signes et symptômes rapportés par les patients, qui, comme mentionné précédemment, montrent un chevauchement important (tableau 1) et sont même communs dans les populations normales (Iverson &Lange, 2003). De plus, des enquêtes menées auprès de médecins généralistes au Canada (Ferrari et al, 2004) et en Australie (Brijnath et al, 2016) ont montré que les médecins généralistes manquent souvent de connaissances sur les TAEC et de confiance dans le diagnostic et la gestion des blessures. La formation et l’éducation des médecins généralistes ont le potentiel de réduire l’imagerie inutile pour les TAEC et d’optimiser le diagnostic et l’orientation précoce des patients à risque de récupération retardée.
Indépendamment du diagnostic formel (par exemple, PCS contre TAEC), les symptômes après une commotion cérébrale/un coup du lapin ont le potentiel de causer des limitations et doivent être traités de manière coordonnée et dirigée afin de favoriser la récupération. Il est obligatoire de mesurer la douleur et l’incapacité comme première étape de l’évaluation clinique en raison de leur capacité pronostique constante. Dans le cas d’un coup du lapin, les mesures de la douleur recommandées par les lignes directrices comprennent l’échelle visuelle analogique à 11 points ou l’échelle d’évaluation numérique, et la mesure recommandée du handicap est le Neck Disability Index en raison de ses propriétés clinimétriques (Nikles et al, 2017). Cependant, d’autres mesures sont également acceptables, et certaines comprennent le Whiplash Disability Questionnaire et la Patient Specific Functional Scale (Nikles et al, 2017). Un outil d’évaluation valide pour la commotion cérébrale est le Rivermead Concussion Symptoms Questionnaire
Il est également important de noter qu’il existe fréquemment une interaction entre les symptômes, les circonstances sociales et le développement ultérieur de complications (par exemple, l’anxiété, le stress) qui peuvent compliquer et influencer négativement la récupération. Le groupe particulier de symptômes variera selon les patients, ce qui nécessitera une approche individualisée de la gestion.
Ayez votre mot à dire :
« Les physiothérapeutes doivent-ils jouer un rôle plus important dans le plan de soins global du patient souffrant d’un trouble associé au coup de fouet cervical ou d’un syndrome post-commotionnel ? Cela signifierait, avoir une expertise dans l’évaluation des facteurs de risque et une compréhension du moment où des traitements supplémentaires tels que des médicaments et des interventions psychologiques sont nécessaires. »
Vote : https://goo.gl/X5NpQr
Résultats : https://goo.gl/3KVK3K
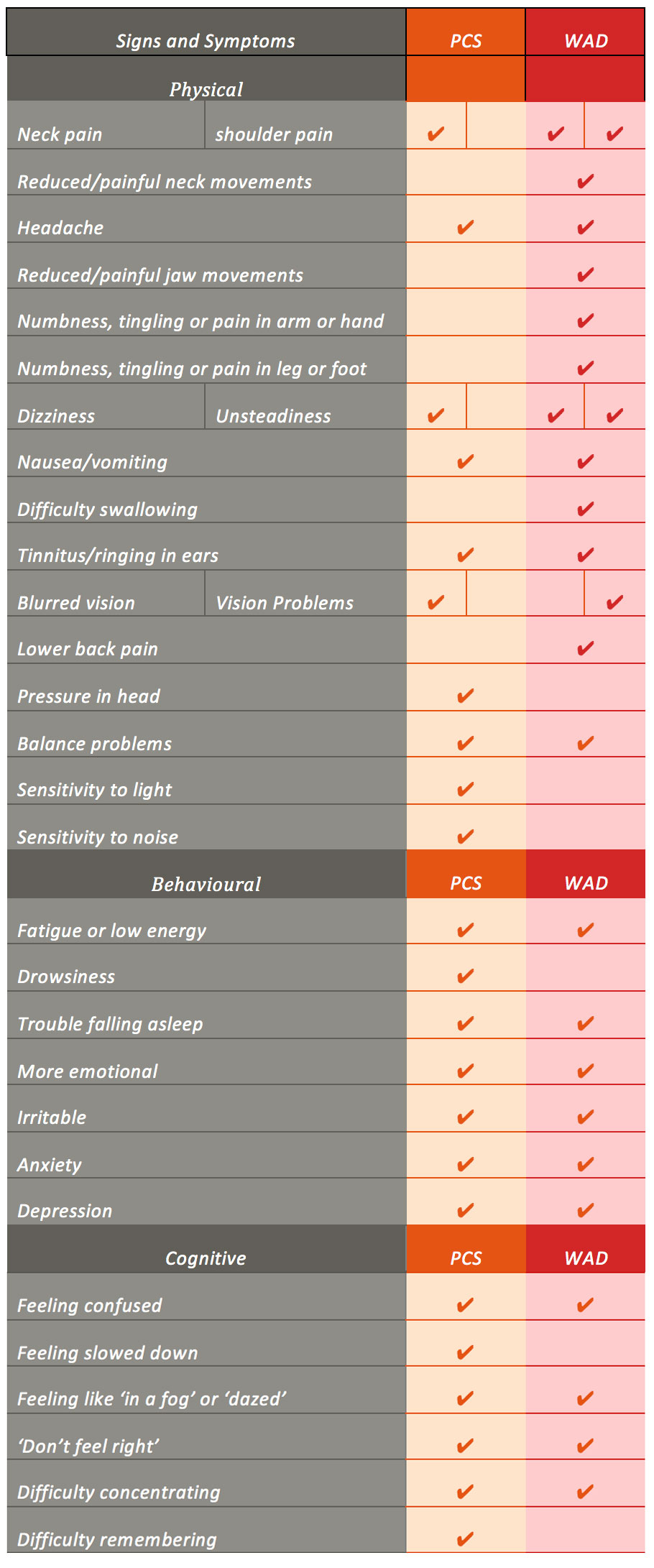
Tableau 1. Une comparaison des signes et des symptômes de PCS et de WAD. à partir du score de symptômes post-commotion du Sideline Concussion Assessment Tool version 3 (SCAT-3), du WAD Form C du Quebec Task Force for Whiplash Associated Disorder (Spitzer et al, 1995) et des conclusions des revues systématiques sur le PCS et le WAD.
Ward Willaert
Ward Willaert est chercheur doctorant à la Vrije Universiteit Brussel (Bruxelles, Belgique) et à l’université de Gand (Gand, Belgique). Il est membre du groupe de recherche Pain in Motion et ses recherches et intérêts cliniques portent sur la douleur chronique « inexpliquée », les troubles associés, le diagnostic et le traitement de la douleur (chronique). Il a un intérêt particulier pour les troubles associés au coup du lapin et le système nerveux central.
2018 Pain in Motion
Références et lectures complémentaires :
Marshall, S. et al. Directives de pratique clinique mises à jour pour la commotion cérébrale/lésion cérébrale traumatique légère et les symptômes persistants. Brain Inj. 29, 688-700 (2015).
https://www.ncbi.nlm.nih.gov/pubmed/25871303
Kooning, M. De et al. L’inhibition de la douleur endogène n’est pas liée aux réponses autonomes dans les troubles aigus associés au coup de fouet. 52, 431-440 (2015).
https://www.ncbi.nlm.nih.gov/pubmed/26348457
Sterling, M. Gestion de la physiothérapie des troubles associés au coup du lapin (WAD). J. Physiother. 60, 5-12 (2014).
https://www.ncbi.nlm.nih.gov/pubmed/24856935
Voormolen, D. C. et al. Divergent Classification Methods of Post-Concussion Syndrome after Mild Traumatic Brain Injury : Taux de prévalence, facteurs de risque et résultats fonctionnels. J. Neurotrauma neu.2017.5257 (2018). doi:10.1089/neu. 2017 .5257
https://www.ncbi.nlm.nih.gov/pubmed/29350085
Bigler ED. Neuropsychologie et neuroscience clinique du syndrome post-commotionnel persistant. 14, 1-22 (2008)
https://www.ncbi.nlm.nih.gov/pubmed/18078527
Spitzer, W. O. et al. Monographie scientifique du Groupe de travail québécois sur les troubles associés à l’entorse cervicale : redéfinir l’entorse cervicale et sa prise en charge. Spine (Phila. Pa. 1976). 20, 1S-73S (1995)
https://www.ncbi.nlm.nih.gov/pubmed/7604354
Rodriquez, A. A., Barr, K. P. & Burns, S. P. Whiplash : Pathophysiologie, diagnostic, traitement et pronostic. Muscle Nerve 29, 768-781 (2004).
https://www.ncbi.nlm.nih.gov/pubmed/15170609
Nikles, J., Yelland, M., Bayram, C., Miller, G. & Sterling, M. Management of Whiplash Associated Disorders in Australian general practice. BMC Musculoskelet. Disord. 18, 551 (2017)
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5747169/
Iverson, G. L. & Lange, R. T. Examen des symptômes « postconcussion-like » dans un échantillon sain. Appl. Neuropsychol. 10, 137-144 (2003)
https://www.ncbi.nlm.nih.gov/pubmed/12890639
Ferrari, R. & Russell, A. S. Survey of general practitioner, family physician, and chiropractor’s beliefs regarding the management of acute whiplash patients. Spine (Phila. Pa. 1976). 29, 2173-7 (2004).
https://www.ncbi.nlm.nih.gov/pubmed/15454712
Brijnath, B. et al. General practitioners knowledge and management of whiplash associated disorders and post-traumatic stress disorder : implications for patient care. BMC Fam. Pract. 1-11 (2016).
https://bmcfampract.biomedcentral.com/articles/10.1186/s12875-016-0491-2