Sirenas a Scrubs: Síndrome de Wolff-Parkinson-White
Se le envía a Jasmine, una paciente de 31 años, por palpitaciones. A su llegada, la encuentra clínicamente estable con una taquicardia regular de complejo estrecho a una frecuencia de 180 lpm. Cuando empiezas a enseñarle las maniobras vagales y a buscar la adenosina, te dice: «Tengo algo que se llama Wolff-Parkinson-White, ¿eso cambia algo? Piensas que tal vez sí, pero no estás seguro.
Acerca de Sirens to Scrubs
Sirens to Scrubs se creó con el objetivo de ayudar a salvar la desconexión entre la atención prehospitalaria y hospitalaria de los pacientes de emergencia. La serie ofrece a los proveedores intrahospitalarios una visión de los desafíos y el alcance de la práctica de la atención extrahospitalaria, al tiempo que proporciona a los proveedores prehospitalarios la oportunidad de aprender sobre las vías de diagnóstico y la gestión de urgencias de presentaciones clínicas comunes (o no tan comunes). Al abrir este diálogo, esperamos que estas nuevas perspectivas se traduzcan en la práctica para crear una transición más suave, más eficiente y, en general, positiva para los pacientes cuando pasan por las puertas del SU.
Objetivos
- Revisar la fisiología del síndrome de Wolff-Parkinson-White (WPW)
- Revisar el manejo de la taquicardia supraventricular en el WPW y considerar las posibles complicaciones
¿Qué son el WPW y el AVRT?
La preexcitación describe la situación en la que los impulsos del nodo SA o de la aurícula llegan al ventrículo a través de una vía accesoria (un tracto de derivación) además del nodo AV. El WPW es un tipo de síndrome de preexcitación en el que hay hallazgos en el ECG de un tracto de derivación aurículo-ventricular (a menudo, pero erróneamente, llamado haz de Kent) y el paciente muestra taquidisritmias relacionadas. La taquiritmia más común que se observa en el WPW es la taquicardia de reentrada auriculoventricular (AVRT); se observa en el 80% de los pacientes con WPW y es para lo que se suele llamar a los paramédicos.
Recordemos que existen tres mecanismos para el desarrollo de las disritmias cardíacas:
- Actividad desencadenada – impulsos anormales que resultan de posdespolarizaciones (fluctuaciones que se producen en el potencial de membrana cuando la célula se repolariza).
- Automatismo aumentado – despolarizaciones que se producen de forma espontánea en las células no marcapasos (que normalmente no se despolarizarían de forma espontánea) o en las células marcapasos, pero con un umbral de estimulación más bajo de lo habitual.
- Ritmos reentrantes – conducción de impulsos a través de un circuito autosostenible dentro del corazón. Estos circuitos pueden ser de nivel micro o macro.
La TAV es un tipo de taquicardia macro reentrante, en la que los impulsos bajan por una vía y suben por otra. En la mayoría de los casos, los impulsos viajan hacia abajo a través del nodo AV y hacia arriba a través de la vía accesoria – esto conduce a un ritmo de complejo estrecho porque los impulsos están viajando rápidamente como lo harían normalmente a través del sistema His-Purkinje y luego regresan a las aurículas a través del tracto de derivación AV. Esta situación se denomina TRNA ortodrómica. Ocasionalmente (en el 5 al 10% de los pacientes con WPW), los impulsos viajan a los ventrículos a través del tracto de derivación y vuelven a las aurículas a través del nodo AV. En este caso, el complejo QRS será amplio, ya que la despolarización ventricular tiene lugar a través de la conducción músculo-músculo en lugar de a través del sistema His-Purkinje.
¿Cuáles son los hallazgos en el ECG de la preexcitación AV?
La mayoría de los tractos de derivación AV son capaces de conducir los impulsos tanto de forma anterógrada (de las aurículas a los ventrículos) como retrógrada (de los ventrículos a las aurículas). Mientras el tracto de derivación AV conduzca de forma anterógrada, el tracto de derivación se denomina manifiesto, ya que a menudo (pero no siempre) se observa en el ECG de reposo cuando el paciente está en ritmo sinusal normal. Ocasionalmente, una vía puede conducirse sólo de forma retrógrada, en cuyo caso no se está utilizando cuando el paciente está en ritmo sinusal normal y no hay cambios en el ECG en reposo (esto se denomina vía oculta).
Los hallazgos clásicos del ECG en el WPW incluyen:
- Intervalo PR corto, >120ms (porque el impulso está llegando a los ventrículos primero a través de la vía accesoria rápida, y luego a través del nodo AV más lento)
- Onda delta (una carrera ascendente del QRS que es causada por la fusión del temprano (un movimiento ascendente del QRS provocado por la fusión del impulso preconductor temprano con el impulso tardío conducido por el nodo AV)
- QRS ancho, >120 ms (también provocado por la fusión del impulso preconductor temprano con el impulso tardío conducido por el nodo AV),
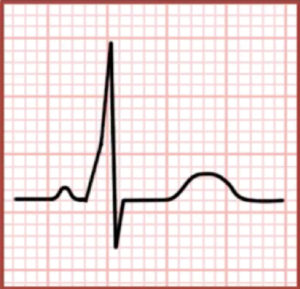
Es importante señalar que las características del WPW no se observan cuando el paciente se encuentra en una TRV ortodrómica porque los impulsos bajan sólo por el nodo AV y utilizan la vía accesoria sólo para la conducción retrógrada (dado el ritmo rápido, la vía accesoria es refractaria en el momento en que el impulso regresa a los ventrículos).
¿Cuál es la preocupación de administrar adenosina a un paciente con WPW que está en TSV?
La adenosina actúa principalmente bloqueando la conducción a través del nodo AV. El objetivo de tratar a los pacientes en TSV con adenosina es romper el circuito autosostenible bloqueando un brazo del circuito para que cuando los impulsos lleguen a las aurículas no puedan viajar por el nodo AV. Como la vía accesoria acaba de ser utilizada para la conducción retrógrada del impulso, permanece en su período refractario y el impulso, y el ritmo de reentrada, se extinguen. Esto permite que se reinicie la conducción normal y unidireccional.
La preocupación que suscita el uso de adenosina en pacientes con WPW es que, si se bloquea el nodo AV, los impulsos de las aurículas podrán llegar a los ventrículos a una velocidad muy rápida, ya que no se frenan a través de la vía accesoria como ocurre en el nodo AV. Las frecuencias ventriculares rápidas (taquicardia ventricular o fibrilación ventricular) conducen a un llenado ventricular incompleto, a un gasto insuficiente y a una parada cardíaca. Por este motivo, los bloqueadores del nódulo AV están contraindicados en pacientes con WPW y fibrilación auricular, que pueden presentar frecuencias auriculares de hasta 600 lpm. El nodo AV suele bloquear la mayor parte de estos impulsos, por lo que los ventrículos sólo ven una parte y son capaces de mantener un tiempo de llenado y un gasto cardíaco adecuados. Si el nodo AV está bloqueado en un paciente con fibrilación auricular y una vía accesoria, los ventrículos verán todos y cada uno de ellos, lo que provocará una fibrilación ventricular.
¿Pero qué ocurre con los pacientes con taquicardia regular de complejo estrecho como Jasmine? Debería ser seguro usar adenosina en ella ¿verdad? Bloqueará el nodo AV, terminará el ritmo de reentrada como se describe en el primer párrafo de esta sección, y permitirá que un ritmo sinusal normal tome el control, ¿verdad? Sí. Por lo general. Más o menos. Pero no siempre. Pregunte a muchos profesionales de urgencias y le contarán una historia sobre un WPW/SVT que fue tratado con adenosina y que rápidamente se convirtió en una taquiarritmia ventricular muy temible. La razón de esto no está del todo clara, pero puede ser multifactorial:1
- El paciente puede tener múltiples vías accesorias (del 5 al 10% de los pacientes con vías de derivación). El bloqueo del nodo AV en este caso sólo hace que el ritmo de reentrada pase a implicar sólo a las vías de derivación (que se conducen muy rápidamente)
- Otra taquidisritmia subyacente. El 50% de los pacientes con WPW también tienen fibrilación auricular paroxística, el 60% tienen aleteo auricular (que puede ver ritmos auriculares de hasta 300bpm), y otros tienen taquicardia auricular. El bloqueo del nodo AV puede romper el circuito de reentrada asociado al tracto de derivación AV, pero si existe una taquicardia supranodal subyacente, esto también conducirá a una conducción rápida de demasiados latidos auriculares para que los ventrículos puedan manejarlos.
- Se reconoce que la adenosina desencadena realmente taquiarritmias auriculares, incluyendo fibrilación auricular, taquicardia auricular y fibrilación auricular, incluso en pacientes sin WPW. Si se produce una taquiarritmia auricular tras la administración de adenosina, mientras el nodo AV sigue bloqueado, el ritmo puede deteriorarse y convertirse en una respuesta ventricular rápida y no perfusional.
¿Cómo debe tratar a Jasmine?
A pesar de las complicaciones que acabamos de comentar, el enfoque recomendado para tratar la taquicardia supraventricular en el contexto del WPW es el mismo que para tratar cualquier taquicardia de complejo estrecho.2 Lo único que podría cambiar en el futuro es hacer que los parches de desfibrilación se apliquen al paciente antes de administrar la adenosina, ¡por si acaso!
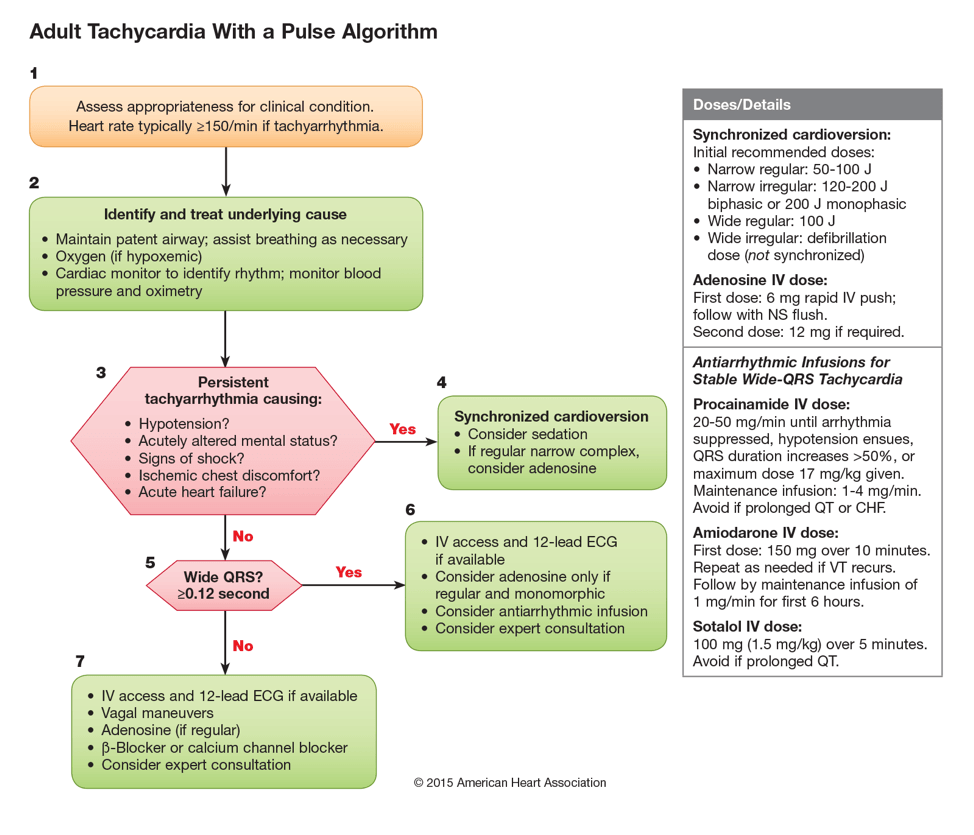
Las directrices de la AHA de 2015 sobre el manejo de la taquicardia3
Específicamente, las recomendaciones de la AHA para el tratamiento agudo de la TRV ortodrómica incluyen:4
- Se recomiendan las maniobras vagales (recomendación de clase I);
- La adenosina es beneficiosa (recomendación de clase I), pero la cardioversión eléctrica debe estar disponible en caso de deterioro a fibrilación auricular con respuesta ventricular rápida;
- La cardioversión sincronizada debe realizarse para el tratamiento agudo en pacientes hemodinámicamente inestables con TRNA si las maniobras vagales o la adenosina son ineficaces o no son factibles (recomendación de clase I);
- Se recomienda la cardioversión sincronizada para el tratamiento agudo en pacientes hemodinámicamente estables con TRNA cuando el tratamiento farmacológico es ineficaz o está contraindicado (recomendación de clase I);
- La cardioversión sincronizada debe realizarse para el tratamiento agudo en pacientes hemodinámicamente inestables con fibrilación auricular preexcitada (recomendación de clase I);
- Labutilida o la procainamida IV son beneficiosas para el tratamiento agudo en pacientes con fibrilación auricular preexcitada que están hemodinámicamente estables (recomendación de clase I);
- El diltiazem, el verapamilo o los betabloqueantes IV pueden ser eficaces para el tratamiento agudo en pacientes con TRNA ortodrómica que no presentan preexcitación en su ECG de reposo durante el ritmo sinusal (recomendación de clase IIa);
- Los betabloqueantes IV, el diltiazem o el verapamilo podrían considerarse para el tratamiento agudo en pacientes con TRAV ortodrómica que tienen preexcitación en su ECG de reposo y no han respondido a otras terapias (recomendación de clase IIb);
- La digoxina intravenosa, la amiodarona intravenosa, los betabloqueantes intravenosos u orales, el diltiazem y el verapamilo son potencialmente perjudiciales para el tratamiento agudo en pacientes con FA preexcitada (recomendación de clase III)
Es interesante que Adenocard (el producto de adenosina de marca) enumere específicamente la TSV asociada al WPW como una indicación para su uso.5
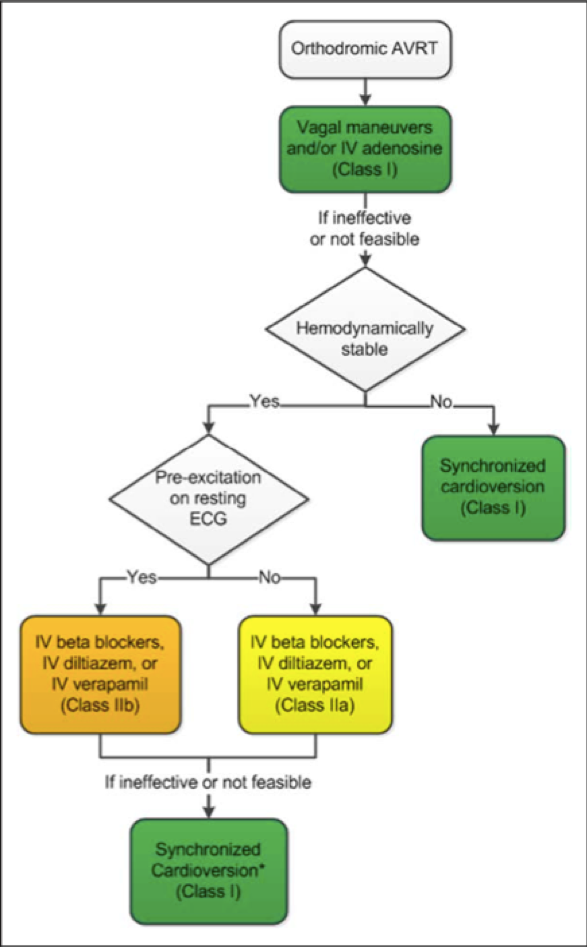
Algoritmo de la AHA para el tratamiento agudo de la TSV ortodrómica4
¡Eso es todo! Si tiene alguna pregunta, pensamiento, perspectivas alternativas o peticiones para futuros temas, no dude en comentar a continuación o enviarme un correo electrónico a . Por favor, tenga en cuenta que, aunque haré todo lo posible para publicar información que sea precisa en todo Canadá, inevitablemente habrá algunas diferencias regionales tanto en el manejo prehospitalario como intrahospitalario de los pacientes de emergencia. Como paramédico y residente de Medicina de Emergencia en Ontario, algunas publicaciones pueden terminar siendo algo centradas en Ontario, por lo tanto, animo a cualquier persona cuyas experiencias difieran de las mías a contribuir a la conversación comentando a continuación.
¡Haga clic aquí para ver más artículos de la serie Sirens to Scrubs!
-
Mallet ML. Efectos proarrítmicos de la adenosina: una revisión de la literatura. Revista de Medicina de Emergencia. July 2004:408-410. doi:10.1136/emj.2004.016048
-
Biase L, Walsh E. Treatment of symptomatic arrhythmias associated with the Wolff-Parkinson-White syndrome. UpToDate. https://www.uptodate.com/contents/treatment-of-symptomatic-arrhythmias-associated-with-the-wolff-parkinson-white-syndrome. Publicado el 17 de septiembre de 2018. Consultado el 23 de mayo de 2019.
-
Guías integradas para la reanimación cardiopulmonar y la atención cardiovascular de emergencia basadas en la web – Parte 7: Soporte vital cardiovascular avanzado para adultos. Asociación Americana del Corazón. https://eccguidelines.heart.org/. Publicado en 2015. Consultado el 23 de mayo de 2019.
-
Page RL, Joglar JA, Caldwell MA, et al. 2015 ACC/AHA/HRS Guideline for the Management of Adult Patients With Supraventricular Tachycardia. Circulation. April 2016. doi:10.1161/cir.0000000000000311
-
Monografía del producto Adenocard. Astellas Pharma Canada, Inc. https://www.astellas.ca/Uploads/pdf/2014-09-15-%20Adenocard%20PM%20-%20Approved.pdf. Publicado el 15 de agosto de 2014. Consultado el 23 de mayo de 2019.
- Bio
- Últimas publicaciones
Paula Sneath
Los últimos mensajes de Paula Sneath (ver todos)
- Sirenas a Scrubs: COVID-19, una excusa para hablar del control de infecciones – 20 de abril de 2020
- De las sirenas a los matorrales: Fiebre-fobia – 20 de agosto de 2019
- CAEP FEI | GridlockED: Un juego de medicina de urgencias y una herramienta de enseñanza – 28 de junio de 2019